ЭКЗ МАКРОПРЕПАРАТЫ ПО ПАТОЛОГИЧЕСКОЙ АНАТОМИИИ
ЭКЗ МАКРОПРЕПАРАТЫ ПО ПАТОЛОГИЧЕСКОЙ АНАТОМИИИ
Всего макропрепаратов: 70
Примечание:
· Описание препаратов взяты с сайта http: //bsmy.ru/, а также вк группы кафедры патологической анатомии https: //vk.com/album-6877885_70239255
План изучения и описания макропрепаратов:
1.Определить орган.
2.Оценить его величину, состояние поверхности.
3.Описать характер структурных изменений органа.
4.Оценить функциональное значение имеющихся нарушений и возможное клиническое их проявление.

Гнойно-некротическая ангина при остром лейкозе
Хронический миелоидный лейкоз (лимфатический аппарат, миндалины)
Миндалины и лимфатический фолликулы корня языка увеличены, розовато-серого цвета.
-Глотка, миндалины, лимфоэпителиальное кольцо, лимфатические фолликулы корня языка
- Миндалины увеличены, набухшие, также увеличены лимфатические фолликулы корня языка.
Налеты в глотке на миндалинах беловато- и серовато-желтые, трудно отделяемые - при отслоении таких участков образуется глубокий дефект слизистой оболочки с бугристым дном.
- При лейкозах наблюдается ослабление общего и местного иммунитета настолько, что появляется наклонность к воспалительным и некротическим процессам в первую очередь там, где больше патогенной микрофлоры (полость рта, миндалины, кишечник) – т.е. одним из проявлений служит возникновение ангины гнойно-некротического характера. Также происходит метастазирование, которое сопровождается появлением лейкозных инфильтратов в различных органах — печени, селе-зенке, лимфатических узлах и др.
Лейкозные инфильтраты в виде диффузных или очаговых скоплений обнаруживаются в лимфатических узлах, селезенке и печени. Это приводит к увеличению размеров этих органов.
В связи с лейкозной инфильтрацией слизистых оболочек полости рта и ткани миндалин появляются некротический гингивит, тонзиллит — некротическая ангина. Иногда присоединяется вторичная инфекция и развивается сепсис, приводящий больных к смерти.
Налеты беловато- и серовато-желтые, трудно отделяемые - при отслоении - длительно кровоточащие участки. Глотание затруднено, изо рта ощущается гнилостный запах. Язвенно-некротические проявления обычно свидетельствуют о злокачественности течения острого лейкоза и сопровождаются геморрагическими высыпаниями на коже конечностей, иногда в виде обширных кровоизлияний, особенно заметных на местах инъекций.

Селезенка при хроническом миелолейкозе
Лимфогранулематоз
Селезенка увеличена, на разрезе пестрого вида, с наличием серых очагов на темно-красном фоне. Напоминает порфир – красный гранат с белыми прожилками.
- Селезенка
-Увеличена, капсула напряжена, на разрезе – пестрого вида с наличием серых очагов на темно-красном фоне (серо-красного цвета с буроватым оттенком), напоминает порфир – красный гранат с белыми прожилками. Под капсулой видны мелкие участки некроза белого цвета.
Ткань селезенки вытесняет лейкозный инфильтрат из клеток миелоидного ряда. Увеличена селезенка до 6-8 кг, иногда занимает практически всю брюшную полость.
- (ХМЛ) — миелоидная опухоль, развивающаяся из полипотентной клетки-предшественницы. Её пролиферация и дифференцировка приводят к расширению ростков кроветворения, представленных (в отличие от острых лейкозов) преимущественно зрелыми и промежуточными формами лейкозных клеток. В большинстве случаев закономерным исходом болезни является бластный криз (бластные клетки - незрелые клетки костного мозга), характеризующийся появлением большого количества бластных клеток и рефрактерностью к терапии и заканчивающийся летально.


Атеросклероз аорты
На внутренней поверхности аорты большое количество атеросклеротических бляшек различного вида. Одни из них желтого цвета, содержат большое количество липидов, другие – перламутрово белые (в них преобладает склероз). Кроме этого, можно видеть изъязвления бляшки, дно которых представлено кашицеобразными желтыми массами липидов (атероматоз), пристеночные тромбы, петрификацированные бляшки (хрустят на разрезе).
- стенка аорты
- на внутренней поверхности аорты большое количество атеросклеротических бляшек различного вида. Один из них желтого цвета, содержит большое количество липидов, другие – перламутрово - белые (в них преобладает склероз). Кроме этого, можно видеть изъязвления бляшек, дно которых представлено кашеобразными желтыми массами липидов ( атероматоз). пристеночные тромбы, петрифицированные бляшки ( хрустят на разрезе).
- атеросклероз — полиэтиологическое заболевание, связанное с влиянием различных экзогенных и эндогенных факторов, среди которых основное значение имеют наследственные, средовые и пищевые. При различных формах атеросклероза роль отдельных факторов варьирует. Так, у людей с семейными наследственными формами раннего атеросклероза на первый план выступают генетические факторы, тогда как массовое распространение атеросклероза связано главным образом с факторами среды и особенностями питания.
Часто отмечается сочетание различных факторов, причем некоторые присоединяются в ходе развития заболевания. Поэтому при атеросклерозе сложно разграничить этиологические и патогенетические факторы. Большое значение в развитии заболевания имеет влияние общих и индивидуальных факторов риска. К ним относятся:
1) мужской пол;
2) возраст старше 40 лет;
3) эмоциональные стрессы;
4) неблагоприятная наследственность по атеросклерозу;
5) артериальная гипертензия;
6) гиподинамия;
7) курение;
8) ожирение;
9) нарушения углеводного обмена (сахарный диабет);
10) гипотиреоз;
11) дислипидемия — повышение содержания в крови атерогенных липидов — ЛНП и ЛОНП.
Патогенез. Из многочисленных теорий патогенеза атеросклероза наибольшего внимания заслуживают липопротеидная теория и теория реакции на повреждение.
А. Липопротеидная теория объясняет развитие атеросклероза нарушением систем, обеспечивающих синтез и катаболизм липопротеидов, развитием гиперлипидемии, образованием модифицированных (измененных) ЛПНП и ЛПОНП и переводом регулируемого рецепторного процесса захвата липопротеидов на нерегулируемый.
• Большая часть холестерина циркулирует в крови в составе ЛПНП. Существуют два пути доставки эндогенного холестерина в клетки: ЛПНП-рецепторный регулируемый и внеЛПНП-рецепторный нерегулируемый эндоцитоз.
• В норме большая часть (более 2/3) ЛПНП удаляется из крови и утилизируется клетками с помощью ЛПНП-рецепторов, которые имеются как на печеночных, так и на внепеченочных клетках и при загрузке лигандом автоматически прекращают синтез холестерина. С помощью ЛПНП-рецепторного регулируемого эндоцитоза клетки контролируют потребность в холестерине, который необходим прежде всего для синтеза мембран.
• Меньшая часть ЛПНП утилизируется клетками, минуя ЛПНП-рецепторы. Нерегулируемый, т.е. ненасыщаемый, эндоцитоз осуществляется в основном клетками моноцитарно-макрофагальной (ретикулоэндотелиальной) системы с помощью скавенджер-рецепторов (рецепторов «клеток-мусорщиков» ).
Значение нерецепторного нерегулируемого пути выведения ЛПНП резко возрастает при гиперлипидемии, когда блокируется большая часть ЛПНП-рецепторов и образуются модифицированные ЛПНП. Нерегулируемый захват ЛПНП (а также модифицированных р-ЛПОНП) в этих условиях приводит к несостоятельности систем выведения холестерина, излишнему накоплению его и образованию пенистых, или ксантомных, клеток (от греч. xantos — желтый), с которыми связан атерогенез.
Б. Теория реакции на повреждение в качестве инициального фактора атерогенеза (возникновения атеросклеротической бляшки) рассматривает повреждение сосудов, которое может быть вызвано разнообразными факторами: гиперлипидемией, механическим воздействием, стрессом, иммунными механизмами, токсинами, вирусами или другими инфекционными агентами, гемодинамическими факторами (гипертензией, повторными спазмами, неправильными турбулентными потоками крови в области ветвления сосудов и пр.).
Стадии патогенеза атеросклероза,
учитывая его многофакторность, можно представить следующим образом:
1. Развитие атерогенной дислипопротеидемии (в большинстве случаев), сопровождающейся появлением модифицированных липопротеидов, которые усиленно захватываются эндотелиальными клетками (с помощью рецепторов к Р-ЛПОНП и скавенджер-рецепторов) и переносятся в субэндотелиальное пространство.
2. Повреждение эндотелия модифицированными липопротеидами или другими факторами (вирусы, иммунные комплексы, бактериальные токсины и пр.).
3. Повышение сосудистой проницаемости и инссудация плазменных компонентов, в том числе липопротеидов, в интиму.
4. Адгезия тромбоцитов и моноцитов к эндотелию (под влиянием адгезинов, экспрессируемых при его повреждении); миграция моноцитов в интиму, превращение их в активированные макрофаги и продукция многочисленных цитокинов (интерлейкин-1, тромбоцитарный фактор роста, фактор некроза опухоли), усиливающих миграцию и пролиферацию клеток.
5. Миграция в интиму и пролиферация гладкомышечных клеток (ГМК) под влиянием тромбоцитарного фактора роста, выделяемого макрофагами, эндотелием и самими ГМК, которые принимают синтетический фенотип (обычно преобладает сократительный фенотип), синтезируют коллагеновые и эластические волокна, протеогликаны, т.е. создают основу атеро-склеротической бляшки.
6. Дальнейшая модификация липопротеидов в интиме (преимущественно пероксидация под воздействием факторов, вырабатываемых макрофагами), образование комплексов с протеогликанами, захват их макрофагами, которые при истощении систем утилизации и выведения (прежде всего лизо-сом) заполняются липидами и превращаются в ксантомные клетки. Часть ксантомных клеток образуется из ГМК, которые, обладая рецепторами к модифицированным (3-ЛПОНП, нерегулируемо поглощают их.
7. Последующие изменения бляшки связаны с новообразованием в ней капилляров под воздействием факторов роста (ФР), привлечением других клеточных элементов Т- и В-лимфоцитов, фибробластов, некрозом центральных отделов, склерозом, гиалинозом, обызвествлением.
I. Макроскопические изменения отражают динамику процесса.
1. Жировые пятна и полоски:
2. Фиброзные бляшки:
3. Осложненные поражения.
4. Кальциноз, или
П. Микроскопические (морфогенетические) стадии.
1. Долипидная.
2. Липоидоз.
3. Липосклероз.
4. Атероматоз.
5. Изъязвление.
6. Атерокальциноз.
Более резко он выражен в брюшном отделе и характеризуется обычно осложненными поражениями и кальцинозом. В связи с этим чаще всего сопровождается тромбозом, тромбоэмболией и эмболией атероматозными массами с развитием инфарктов и гангрены (кишечника, нижних конечностей). Нередко развивается аневризма аорты, которая может быть цилиндрической, мешковидной или грыжевидной. Стенку аневризмы в одних случаях образует аорта (истинная аневризма), в других — прилегающие к ней органы и гематома (ложная аневризма). Если кровь отслаивает среднюю оболочку от внутренней или наружной, что ведет к образованию покрытого эндотелием канала, то говорят о расслаивающей аневризме. Образование аневризмы чревато ее разрывом и кровотечением (чаще с образованием забрюшинной гематомы). Длительно существующая аневризма аорты приводит к атрофии окружающих тканей (грудины, тел позвонков), сдавлению мочеточников, артерий (чаще позвоночных ветвей, снабжающих спинной мозг). Атеросклероз дуги аорты может лежать в основе синдрома дуги аорты, а атеросклероз бифуркации аорты с ее тромбозом — вести к развитию синдрома Лериша, имеющего характерную симптоматику.

5.Атеросклероз сосудов головного мозга (вилизиев круг)
В сосудах основания мозга большое количество желтых атеросклеротических бляшек, которые местами суживают просветы сосудов.
-стенка сосудов головного мозга
- в сосудах основания мозга большое количество желтых атеросклеротических бляшек, которые местами суживают просвет сосудов.
- атеросклероз — полиэтиологическое заболевание, связанное с влиянием различных экзогенных и эндогенных факторов, среди которых основное значение имеют наследственные, средовые и пищевые. При различных формах атеросклероза роль отдельных факторов варьирует. Так, у людей с семейными наследственными формами раннего атеросклероза на первый план выступают генетические факторы, тогда как массовое распространение атеросклероза связано главным образом с факторами среды и особенностями питания. Часто отмечается сочетание различных факторов, причем некоторые присоединяются в ходе развития заболевания. Поэтому при атеросклерозе сложно разграничить этиологические и патогенетические факторы. Большое значение в развитии заболевания имеет влияние общих и индивидуальных факторов риска. К ним относятся:
1) мужской пол;
2) возраст старше 40 лет;
3) эмоциональные стрессы;
4) неблагоприятная наследственность по атеросклерозу;
5) артериальная гипертензия;
6) гиподинамия;
7) курение;
8) ожирение;
9) нарушения углеводного обмена (сахарный диабет);
10) гипотиреоз;
11) дислипидемия — повышение содержания в крови атерогенных липидов — ЛНП и ЛОНП.
Патогенез. (см. предыдущее)
- наиболее распространенное заболевание головного мозга, поражающее сосуды мышечно-эластического типа, с формированием одиночных или множественных очагов липидных, главным образом холестериновых, отложений - атероматозных бляшек - во внутренней оболочке сосудов головного мозга. Последующее разрастание в ней соединительной ткани (склероз) и кальциноз стенки сосуда приводят к медленно прогрессирующим деформации и сужению его просвета вплоть до полного запустевания (облитерации) сосуда и тем самым вызывают хроническую, медленно нарастающую недостаточность кровоснабжения органа, питаемого через пораженный сосуд головного мозга.
-является основой цереброваскулярных заболеваний, наиболее характерными проявлениями которых являются ишемический и геморрагический инфаркт головного мозга (инсульт). Длительная ишемия коры большого мозга вследствие стенозирующего атеросклероза приводит к атрофии коры большого мозга, развитию атеросклеротического слабоумия. Нередко может осложниться тромбозом, что приводит к ишемическим инфарктам мозга (очаги серого размягчения) и реже – кровоизлияниям в мозг.

Гипертрофия миокарда
Инфаркт миокарда
Бурая индурация легких
-легкие
- Легкие становятся большими, бурыми и плотными
- Развиваются при хроническом венозном полнокровии два вида изменений — множественные диапедезные кровоизлияния, обусловливающие гемосидероз легких, и разрастание соединительной ткани, т.е. склероз. Легкие становятся большими, бурыми и плотными — бурая индурация (уплотнение) легких.
Морфогенез - основная роль - застойное полнокровие и гипертензия в малом круге кровообращения.
Бурая индурация легких развивается лишь в исходе сосудистой декомпенсации нарушенного оттока по легочным венам. Ей предшествует длительная стадия адаптивной перестройки мелких ветвей легочной артерии и вен, выражающаяся в картине посткапиллярной гипертензии в малом круге. При этом развивается резкая гипертрофия мышечной оболочки внутридольковых вен, просвет их суживается, что предохраняет капилляры легких от регургитации крови. Гипертрофия мелких ветвей легочной артерии достигает максимума лишь при давлении в системе легочной артерии, в 3 раза превышающем нормальное. В этот период происходит перестройка по типу замыкающих сосудов, что приводит к еще большему сужению просвета.
Со временем адаптивные изменения сосудов легких сменяются склеротическими, развивается декомпенсация легочного кровообращения, капилляры межальвеолярных перегородок переполняются кровью. Нарастает гипоксия ткани, в связи с чем повышается сосудистая проницаемость, возникают множественные диапедезные кровоизлияния. В альвеолах, бронхах, межальвеолярных перегородках, лимфатических сосудах и узлах легких появляются скопления нагруженных гемосидерином клеток — сидеробластов и сидерофагов, и свободнолежащего гемосидерина. Возникает диффузный гемосидероз легких. Гемосидерин и белки плазмы " засоряют" строму и лимфатические дренажи легких, что ведет к резорбционной недостаточности их лимфатической системы, которая сменяется механической. Склероз кровеносных сосудов и недостаточность лимфатической системы усиливают легочную гипоксию, которая становится причиной пролиферации фибробластов, утолщения межальвеолярных перегородок. Возникает капиллярно-паренхиматозный блок, замыкающий порочный круг в морфогенезе индурации легких, развивается застойный фиброз легких. Он более значителен в нижних отделах легких, где сильнее выражен венозный застой и больше скоплений кровяных пигментов (гемосидерина), фибрина. Пневмосклероз, как и гемосидероз, при буром уплотнении легких имеет каудоаникальное распространение и зависит от степени и длительности венозного застоя в легких.

Мускатная печень
Печень увеличена, плотная. Паренхима на разрезе пестрая, вида мускатного ореха с чередованием синюшных и светло-желтых участков.
печень
- Печень увеличена, плотная. Ее края закруглены, поверхность разреза пестрая, серо-желтая с темно-красным крапом и напоминает мускатный орех - чередование синюшных и светло желтых участков.
-Развивается при длительном венозном застое. Избирательное полнокровие центра долек обусловлено тем, что застой печени охватывает прежде всего печеночные вены, распространяясь на собирательные и центральные вены, а затем и на синусоиды.Последние расширяются, но только в центральных и средних отделах дольки, где встречают сопротивление со стороны впадающих в синусоиды капиллярных разветвлений печеночной артерии, давление в которых выше, чем в синусоидах. По мере нарастания полнокровия в центре долек появляются кровоизлияния, гепатоциты здесь подвергаются дистрофии, некрозу и атрофии. Гепатоциты периферии долек компенсаторно гипертрофируются и приобретают сходство с центролобулярными. Разрастание соединительной ткани в зоне кровоизлияний и гибели гепатоцитов связано с пролиферацией клеток синусоидов — липоцитов, которые могут выступать в роли фибробластов, а вблизи центральных и собирательных вен — с пролиферацией фибробластов адвентиции этих вен. В результате разрастания соединительной ткани в синусоидах появляется непрерывная базальная мембрана (в нормальной печени она отсутствует), т.е. происходит капилляризация синусоидов, возникает капиллярно-паренхиматозный блок, который, усугубляя гипоксию, ведет к прогрессированию атрофических и склеротических изменений в печени. Этому способствует также шунтирование крови, развивающееся при склерозе стенок и обтурации просветов многих центральных и собирательных вен, а также нарастающий застой лимфы. В финале развивается застойный фиброз (склероз) печени, который называют также му-скатным, или кардиальным, поскольку развивается он при хронической сердечно-сосудистой недостаточности.

16.Обтурирующий тромб бедренной вены (тромбофлебит)
В просвете бедренной вены плотное округлое образование, бело-серого цвета, напоминает камень.
-бедренная вена
- в просвете бедренной вены плотное округлое образование, бело-серого цвета. Обтурирующий тромб (лат. obturatio — закупоривание) – это тот, который перекрывает весь просвет сосуда (в отличие от пристеночного).
- Основной причиной тромбоза вен является варикозная трансформация подкожных вен (деформация и расширение вены, несостоятельность клапанного аппарата, легкая ранимость стенки, изменения адгезивно-аггрегационных свойств форменных элементов крови), которая влечет за собой нарушение нормального тока крови, который замедляется и приобретает характер вихревого (турбулентного). Также имеют значение общие факторы, способствующие тромбообразованию:
возраст старше 60 лет, гиподинамия, постельный режим, парезы и параличи, травмы, приводящие к длительной иммобилизации, ожирение, сердечная недостаточность, инфекции, прием гормональных препаратов (эстрогены, глюкокортитикоиды), беременность, роды и ранний послеродовый период,
тромбофилия (врожденно обусловленная склонность к тромбозам, вследствие дефицита противосвертывающих факторов), онкологические заболевания, операции (особенно на нижних конечностях и органах малого таза).
Тромб обтурирующий, плотно сращен со стенкой сосуда.
Исход может быть различен. К благоприятным исходам относят асептический аутолиз тромба, возникающий под влиянием протеолитических ферментов и прежде всего плазмина. Установлено, что большинство мелких тромбов рассасывается в самом начале их образования. Другим благоприятным исходом является организация тромба, т.е. замещение его соединительной тканью, которая может сопровождаться процессами канализации и васкуляризации (восстановление проходимости сосуда). Возможно обызвествление тромба, в венах при этом возникают камни — флеболиты.
К неблагоприятным исходам относят отрыв тромба с развитием тромбоэмболии и септическое расплавление тромба, которое возникает при попадании в тромботические массы гноеродных бактерий, что приводит к тромбобактериальной эмболии сосудов различных органов и тканей (при сепсисе).
Значение тромбоза. Определяется быстротой его развития, локализацией и распространенностью.

Ожирение сердца
-сердце
- размеры сердца увеличиваются, под эпикардом определяется скопление большого количества жира, жировая клетчатка прорастает в строму миокарда, кардиомиоциты атрофируются;
- Ожирение сердца развивается при общем ожирении любого генеза.
Жировая ткань, разрастаясь под эпикардом, окутывает сердце, как футляром. Она прорастает строму миокарда, особенно в субэпикардиальных отделах, что ведет к атрофии мышечных волокон. Ожирение сердца обычно резче выражено в правой его половине. Иногда вся толща миокарда правого желудочка замещается жировой тканью, в связи с чем может наступить разрыв сердца.
Варианты накопления жира в тех или иных частях тела позволяют говорить о типах ожирения: симметричном, верхнем, среднем и нижнем.
Причина и механизмы развития общего ожирения разнообразны.
Во-первых, оно нередко возникает в результате несбалансированного питания, превышающего энергетические затраты организма (алиментарное ожирение), что может быть связано с семейными привычками, профессией (ожирение у поваров, кондитеров). При этом большое значение в развитии ожирения имеет избыточный переход углеводов в жиры, особенно при злоупотреблении углеводистой пищей (метаболическое ожирение).
Во-вторых, ожирение может быть связано с рядом факторов, которые ведут к пониженной мобилизации жира из жировых депо и недостаточному его использованию как источника энергии при нормальном питании. Среди этих факторов большое значение имеет снижение мышечной активности, хроническая алкогольная интоксикация, гипотиреоз и др.
В-третьих, к развитию ожирения ведут нарушения нейроэндокринной регуляции жирового обмена. О церебральном ожирении говорят при развитии патологического процесса (опухоль, энцефалит, травма) в подкорковых узлах, межуточном мозге.
Сопровождается развитием сердечной недостаточности; возможен разрыв правого желудочка, в котором ожирение выражено сильнее.
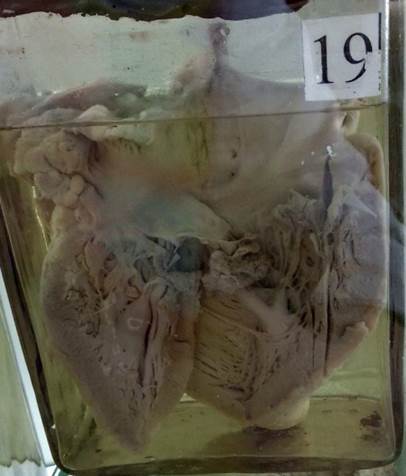
Бородавчатый эндокардит
Бронхопневмония
На темно-красном фоне легочной ткани, в задне-нижних отделах хорошо различимы множественные очаги уплотнения светло-розового цвета, слегка выступающие над поверхностью разреза. Местами очаги сливаются друг с другом. Слизистая оболочка бронхов набухшая, красного цвета.
-легкие
- Макроскопически на темно- красном фоне легочной ткани обнаруживаются плотные, безвоздушные очаги различных размеров, формирующиеся обычно вокруг бронхов, просвет которых заполнен жидким мутным содержимым серо-красного цвета и локализованные, как правило, в задних и задненижних сегментах легких (II, VI, VIII, IX, X). В зависимости от размеров очагов различают милиарную, ацинозную, дольковую, сливную дольковую, сегментарную и полисегментарную бронхопневмонии. Местами очаги сливаются друг с другом. Слизистая оболочка бронхов набухшая, красного цвета. Стенки бронхов утолщены, склерозированы.
Бронхопневмония составляет основную массу острых пневмоний. Полиэтиологична. Наиболее часто возбудителями являются бактерии: пневмококки, стафилококки, стрептококки, синегнойная палочка и др. Может возникать как внутрибольничная инфекция у ослабленных больных, вызывается, как правило, грамотрицательными микроорганизмами (клебсиелла, синегнойная и кишечная палочка) и золотистым стафилококком. Чаще возникает как аутоинфекция при аспирации - аспирационная пневмония, застойных явлений, в легких - гипостатическая пневмония, аспирации и нейрорефлекторных расстройствах - послеоперационная пневмония.
В зависимости от особенностей патогенеза аутоинфекционная бронхопневмония может быть аспирационной, гипостатической, послеоперационной, а также развивающейся на фоне иммунодефицита. Чаще является осложнением других заболеваний. Бронхопневмонию новорожденных и стариков, а также некоторые этиологические варианты бронхопневмонии (например, легионеллезные) можно рассматривать как самостоятельные нозологические формы.
Осложнения бронхопневмонии. Карнификация. Образование абсцессов. Плеврит с возможным развитием эмпиемы плевры.

23.Хронический бронхит с ретенционными бронхоэктазами и сетчатым пневмосклерозом
На разрезе ткань легкого пронизана соединительно-тканными тяжами сероватого цвета. Слизистая оболочка бронхов набухшая, красного цвета, стенка их утолщена. Просвет бронхов, расположенных в средних и кортикальных отделах несколько расширен, заполнен слизисто-гнойными пробками.
-бронхи
- стенки бронхов утолщены, окружаются прослойками соединительной ткани, отмечается деформация бронхов. Наблюдаются расширения просветов бронхов - мешотчатые и цилиндрические бронхоэктазы.
Хронический бронхит — заболевание, характеризующееся избыточной продукцией слизи бронхиальными железами, что приводит к появлению продуктивного кашля длительностью не менее 3 мес (ежегодно) на протяжении не менее 2 лет. Это воспалительный процесс в ткани бронхов, который постепенно приводит их к склерозу, метаплазии эпителия, бронхи превращаются в толстостенные трубочки, которые не могут уже расширяться, ни сужаться, с выраженным нарушением их дренажной функции.
Изменения обусловлены развитием в бронхах хронического слизистого или гнойного катарального воспаления с метаплазией покровного эпителия и гиперплазией слизистых желез и бокаловидных клеток.
При этом в стенке бронха выражены клеточная воспалительная инфильтрация, разрастание грануляционной ткани, что может приводить к формированию воспалительных полипов слизистой оболочки бронха, склероз и атрофия мышечного слоя. Гиперплазия слизистых желез является одним из основных морфологических признаков хронического бронхита. На уровне мелких бронхов имеет значение оценка гиперплазии бокаловидных клеток бронхиальной выстилки. Следует подчеркнуть, что при хроническом бронхите наиболее выраженные изменения наблюдаются именно в этих отделах. Имеются выпячивания стенки с бронхоэктазами.
Осложнениями хронического бронхита нередко бывают бронхопневмонии, формирование очагов ателектаза, обструктивной эмфиземы легких, пневмофиброза. При образовании бронхоэктазов может быть развитие легочного кровотечения, абсцессов легкого, эмпиемы плевры, хронической легочно-сердечной недостаточности. Амилоидоз (вторичный — АА-амилоид) и абсцессы головного мозга — частые осложнения в прошлые годы, в настоящее время встречаются значительно реже. Каждое из названных осложнений может стать причиной смерти больного.

Хондрома легкого
-легкие
- имеет округлую форму с гладкой или мелкобугристой поверхностью, и плотноэластическую или плотную консистенциею, капсулы не имеет, но чётко отграничена от окружающей легочной ткани. На разрезе опухоль сероватая или серовато-жёлтая, дольчатого вида, включает очаги хряща и разделена фиброзными прослойками, часто определяются включения извести. В некоторых случаях удалённая из своего ложа гамартома распадается на отдельные дольки. Ложеопухоли образовано спрессованными альвеолами, между ним и опухолью анатомической связи нет.
Хондрома— доброкачественная опухоль легких врожденного происхождения, включающая в себя наряду с лёгочной тканью хрящевые, фиброзные, жировые или сосудистые структуры. Построена из беспорядочно расположенных клеток гиалинового хряща.
Чаще встречаются хондромы, которые построены из эластического хряща, в центре отдельных узлов нередко размягчение или петрификация, а в прослойках соединительной ткани — пучки гладкомышечных волокон, трубчатые ходы, выстланные цилиндрическим эпителием, жировая ткань, реже слизистые железы. Хондромы легких являются гамартомами; они описываются также под названием липохондром, аденолипохондром и др.
Обычно растут очень медленно и могут достигать гигантских размеров. Случаи озлокачествления очень редки: возможность малигнизации не превышает 5—7 %. Озлокачествление происходит как в мезенхимном (хондросаркома, фибросаркома, липосаркома), так и эпителиальном компоненте образования (аденокарцинома, эпидермоидный рак), с метастазированием в лимфатические узлы, плевру, печень, позвоночник.

Центральный рак легкого
Центральный – из стволового бронха в области корня легкого исходит белесоватая опухоль, частично суживающая просвет бронха. Опухоль также прорастает стенку бронха, образуя в области корня легкого крупный опухолевый узел.
Периферический – в периферическом отделе легкого, недалеко от плевры, располагается крупный белесоватый узел опухоли.
-легкие
- бородавчатое утолщение слизистой оболочки бронха. Опухоль прорастает все стенки бронха и инфильтрирует рядом расположенную легочную ткань. В зоне вокруг опухоли возникает воспаление, некоторые бронхи расширяются, в них образуются мешотчатые выпячивания (бронхоэктазы).
- Среди злокачественных опухолей занимает первое место по показателям заболеваемости и смертности мужчин в большинстве стран мира. Отличается плохим прогнозом.
Прикорневой рак развивается в крупных бронхах. Предраковые процессы: плоскоклеточная метаплазия и дисплазия бронхиального эпителия, как правило, на фоне хронического воспаления. Преобладающие макроскопические формы: полипозный, узловатый, разветвленный, узловато-разветвленный. Гистогенетически прикорневой рак связан с клетками бронхиального эпителия — базальными, бокаловидными и реснитчатыми. Наиболее часто встречающиеся гистологические типы прикорневого рака — плоскоклеточный и мелкоклеточный. Нередко осложняется ретростенотическими абсцессами легких, ателектазами. Опухоль может прорастать в средостение, перикард, пищевод, сосудистые стволы и обусловить легочное кровотечение. Основные методы диагностики: бронхоскопия с биопсией, цитологическое исследование мокроты и радиологическое исследование.

Метастазы рака в легкое
На поверхности и на разрезе видны узлы опухоли разных размеров, четко отграниченные от окружающих тканей. Узлы на разрезе бело-розового цвета, сочные, мягкие, напоминают рыбье мясо.
-легкие
-Метастазы множественные, имеют более четкие границы и округлую форму. Являются потомками одного крупного эмбола. По мере роста и развития могут сливаться.
- злокачественные опухоли имеют свойство давать дочерние отсевы в другие органы - отдаленные. В практике метастатические поражения встречаются довольно часто в торакальной хирургии.Обусловлено это тем, что органы грудной клетки, в особенности легкие, являются одним из наиболее излюбленных мест метастазирования злокачественных опухолей.
Внутрилегочные метастазы встречаются приблизительно у 30% больных злокачественными новообразованиями. Особенно часто метастазируют в легкие рак толстой и прямой кишки, рак молочной железы, рак щитовидной железы, рак почки, рак матки и яичников. Нередко встречаются и опухолевые поражения ребер и внутригрудных лимфатических узлов (особенно при опухолях почек и лимфоидной ткани).
Метастазы в легкие встречаются в различные сроки после удаления первичной опухоли и у больных, которым первичная опухоль не удалена. Причем часто появление метастазов в легкие может быть первым проявлением заболевания. Как правило, внутрилегочные метастазы протекают бессимптомно. Только у незначительного количества пациентов (около 20%) встречаются такие симптомы, как кашель, кровохарканье, боли в грудной клетке, одышка, повышение температуры до субфебрильных цифр (не выше 38 С), потеря веса. Часто появление этих симптомов является признаком далеко зашедшего процесса. У основной массы больных только рентгенологическое исследование, регулярно проводимое после лечения первичной опухоли, позволяет обнаружить метастазирование в легкие на ранней стадии, когда возможно достичь максимального результата от лечения.
Поэтому у пациентов, получавших ранее лечение по поводу любой злокачественной опухоли, необходимо 2 раза в год проводить флюорографию или рентгеновское исследование органов грудной клетки. Эти методы не утратили своего значения, несмотря на широкое внедрение в последние годы компьютерной томографии. Как правило, обнаруживают округлые (монетоподобные) тени различного размера в периферических отделах легкого, которые могут быть как одиночные, так и множественные.
Компьютерная томография легких все чаще приходит на смену старым методам исследования, как метод обладающий большей разрешающей способностью и позволяющий выявить мелкие метастатические очаги до 0.3 см в диаметре.

27.Хронический гломерулонефрит (вторично сморщенная почка)
Почка уменьшена, плотная, поверхность ее мелкозернистая.
- почки
- почка уменьшена, плотная, поверхность ее мелкозернистая за счет склероза, на разрезе слои почки истончены.. Места западения- склерозированные участки, выбухающие участки- гипертрофированные нефроны.
Гломерулонефрит — заболевание инфекционно-аллергической или неустановленной природы, в основе которого лежит двустороннее диффузное или очаговое негнойное воспаление клубочкового аппарата почек с характерными почечными и вне почечными симптомами.
Хронический гломерулонефрит. Характеризуется длительным течением (более 12 мес), проявляется в различных клинических формах. Этиология чаще неизвестна. По патогенезу преимущественно иммунокомплексный, редко — антительный. Включает группу мезангиальных гломерулонефритов, для которых характерно появление иммунных комплексов субэндотелиально и в мезангии с развитием пролиферации мезангиальных клеток и выселением их (или их отростков) на периферию клубочков (интерпозиция мезангия), что приводит к запустеванию и склерозу капиллярных петель.
Хронический гломерулонефрит часто осложняется острой или хронической почечной недостаточностью, иногда возникает кровоизлияние в головной мозг. Возможна острая сердечно-сосу-дистая недостаточность. Все эти осложнения могут быть причинами смерти больного. Чаще всего больные в финале почечной недостаточности погибают от азотемической уремии. Единственными способами лечения в этом случае является хронический гемодиализ или пересадка почки


Гнойный пиелонефрит
Гидронефроз
Устье мочеточника закрыто небольшим камнем бурого цвета. Лоханка и чашечки резко растянуты. Паренхима почки неравномерно атрофирована.
-почки
- почка резко увеличена - напоминает мешок с жидкостью, ее корковый и мозговой слои истончены, граница их плохо различима, лоханка и чашечки растянуты. В полости лоханки и устье мочеточника видны камни.
Гидронефроз возникает при нарушении оттока мочи из почки, обусловленном камнем (чаще), опухолью или врожденной стриктурой (сужением) мочеточника.
Иногда на первых этапах заболевания никак себя не проявляет. На более поздних стадиях характерными для гидронефроза жалобами являются боли в поясничной области, которые легко принять за приступ почечной колики. Приступы могут сопровождаться тошнотой, рвотой, вздутием живота и повышением артериального давления. Иногда наблюдается примесь крови в моче. Заканчивается развитием почечной недостаточности.

Почка при ГЛПС
-почки
- почки увеличены, отечны, под капсулой кора малокровна, бледно-серая, мозговой слой полнокровен, пирамиды багрово-синюшные, пропитаны кровью.
- Геморрагическая лихорадка с почечным синдромом (ГЛПС) -- вирус-индуцированное заболевание почек, характеризующееся нарастающей почечной недостаточностью, гематурией и возможными системными геморрагическими проявлениями, такими, как кожная пурпура, носовые, желудочно-кишечные, маточные кровотечения, ДВС-синдром.
В основе патогенеза - повреждение эндотелия капилляров с последующим развитием ДВС-синдрома, тяжелых микроциркуляторных расстройств во всех органах и тканях. Морфологически характерны полиорганность поражения, острые дистрофические изменения в паренхиматозных органах и геморрагический синдром от множественных мелких петехий (в том числе в жизненно важных органах, например в ЦНС) до крупных кровоизлияний и кровотечений (что наблюдается значительно реже).
Смертность при ГЛПС, как правило, не превышает 15%.
У части этих пациентов формируются признаки хронической болезни почек - почти у 15% переболевших выявляют признаки канальцевой дисфункции.
Проблема ГЛПС чрезвычайно важна для нашего региона. Башкортостан является эндемичным районом. В олигоанурическую стадию капсула почек чрезвычайно напряжена вследствие массивного кровоизлияния в пирамидах и застоя первичной мочи в кортексе почки. Эпителий стенки канальцев некротизируется, ооторгается. Любое резкое движение может привести к разрыву почки и смерти. Смертность при ГЛПС - до 40%. После олигоанурической стадии следует полиурическая. При разрешении кровоизлияний и застоя, фильтрация возобновляется, эпителий канальцев выводится с моочой, но утратившие эпителий канальцы не способны к реабсорбции - отсюда полиурия. Кроме того, репарация канальцевого эпителия происходит очень медленно. Канальцевая реабсорбция восстанавливается не менее 6 месяцев. В случае выздоровления устанавливается пожизненный напряженный иммунитет.

31. Амилоидоз почки (амилоидный нефроз – «большая сальная почка»)
Почка увеличена, плотная, малокровная, на разрезе сального вида.
-почка
- Почка увеличена, капсула снимается легко; поверхность гладка, стекловидна, на разрезе имеет сальный вид - " сальная почка", полное стирание границ между корой и паренхимой, без различения каких- либо структур. Равномерная картина сальной почки в следствии отложения в ней амилоида, который засоряет ее строму, необратимо там откладывается.
Амилоидные отложения легко обнаруживаются, если на поверхность разреза налить раствор Люголя и прибавить после этого серную кислоту; от прибавления раствора Люголя амилоидные глыбки окрашиваются в коричневый цвет, а последующее смазывание серной кислотой придает им фиолетовую окраску. В поздних стадиях почка уменьшается, становится более плотной, развивается амилоидно сморщенная почка; теперь капсула снимается с трудом, поверхность почки стала зернистой.
Этиологически амилоидоз почек связан чаще всего с хроническим фиброзно-казеозным или фиброзным туберкулезом легких. Второй наиболее частой причиной заболевания являются хронические нагноения (остеомиелиты, эмпиемы, хронические абсцессы легких, бронхоэктазы, актиномикоз и др.). Кроме того, амилоидоз может развиться в связи с сифилисом, злокачественными новообразованиями и очень редко в связи с другими хроническими заболеваниями.
Что касается специально амилоидоза почек, то нужно иметь в виду три вида этого процесса. Первый состоит в том, что амилоид откладывается в неизмененной почке и, отложившись, не влечет дегенеративных (нефротических) изменений. Этот вид заболевания называют амилоидной почкой, он недоступен клинической диагностике, ибо клинически ничем не сказывается. Второй тип сводится к первичному нефрозу и вторичному присоединению амилоидоза – липоидно-амилоидный нефроз. Этот вид встречается очень редко, тем более что и липоидный нефроз относится к крайне редким, заболеваниям. Кроме того, присоединившийся амилоидоз только в случае значительного распространения вносит существенные изменения в прежнюю клиническую картину нефроза.
Наконец, третий вид заболевания заключается в том, что к первичному амилоидозу присоединяются нефротические изменения – амилоидно-липоидный нефроз. С точки зрения клиники третий вид заболевания имеет самое большое значение, ибо среди тех случаев амилоидоза почек, которые доступны клинической диагностике, амилоидно-липоидный нефроз встречается наиболее часто.

32.Диффузный коллоидный зоб (струма)
Щитовидная железа диффузно увеличена или с образованием узлов.
щитовидная железа
- значительное (в 2 — 4 раза) диффузное увеличение железы (диффузная гиперплазия), ткань сочная, однородного вида, серо-красная.
- Данная макроскопическая картина определяется при эндемическом зобе — прогрессирующем увеличении щитовидной железы у населения, проживающего в районах с дефицитом йода во внешней среде.
Основная причина болезни таким образом — недостаточное поступление йода в организм. Содержание йода в почве и воде уменьшается по мере увеличения высоты местности над уровнем моря. Суточная потребность человека в йоде составляет 120-200 мкг. Большое его количество содержится в морской рыбе, морских водорослях, меньше — в речной рыбе. Избыток солей кальция и фтора создает относительную йодную недостаточность. При эндемическом зобе наблюдается гиперплазия железистой ткани и накопление коллоида или, наоборот, атрофические изменения в щитовидной железе.
Различают три вида эндемического зоба:
1. диффузный — щитовидная железа равномерно гиперплазирована, имеются очаги небольших аденом; зоб всегда двухсторонний;
2. узловой — щитовидная железа увеличена чаще в виде одного, реже нескольких крупных узлов, ограниченных капсулой; зоб одно- или двухсторонний; из этого вида зоба может развиться рак;
3. смешанный — щитовидная железа значительно увеличена (III - V степени) и имеет один или несколько небольших узлов.
Зоб может осложняться воспалительными процессами в щитовидной железе (струмиты), гипотиреозом (вплоть до микседемы), эндемическим кретинизмом, тиреотоксикозом, а также злокачественным перерождением ткани щитовидной железы. Последнее чаще наблюдается при узловом зобе. В случае злокачественного перерождения щитовидная железа уплотняется, увеличивается ее рост и ограничивается подвижность.
Рост зоба связан не только со злокачественным перерождением. Он может быть спровоцирован беременностью, абортом, психической травмой, переменой условий жизни и др.
У таких больных в крови наблюдаются эозинофилия, сдвиг влево, атипичные моноциты, гистиоциты, дегенеративные нейтрофилы и эозинофилы; понижено содержание йода. Основной обмен чаще нормальный, реже повышен (до +20-30 %) или понижен (до -20-30 %).
Течение заболевания зависит от формы зоба (диффузный, узловой, диффузно-узловой) и от его функциональных проявлений (эутиреоидный, гипотиреоидный, гипертиреодный). При эутиреодном зобе не наблюдается заметных нарушений функции щитовидной железы, трудоспособность больного сохранена. В местах тяжелых эпидемий узловой зоб часто сопровождается гипотиреозом. В районах слабо выраженных зобных эпидемий узловой зоб чаще протекает с гипертиреоидными проявлениями.

Диабетическая стопа
стопа
- Внешний вид такой стопы весьма характерен («мешок с костями»). Стопа уширяется и укорачивается, гиперкератоз подошвы, утолщение и деформация ногтей. Наблюдается боковое смещение передней части стопы. В зонах повышенного давления возникают некротические изменения мягких тканей. Выявляется деформация стопы. Пальцы ног имеют клювовидную форму.
Стопа диабетическая, синдром диабетической стопы, — клинический синдром, объединяющий комплекс анатомо-функциональных изменений стопы, обусловленных эндокринно-метаболическими нарушениями, развивающимися при сахарном диабете.
Причины возникновения диабетической стопы у больных диабетом кроются в нарушении кровоснабжения и иннервации ног. Метаболические нарушения, о которых мы уже рассказывали выше (повышение уровня глюкозы в крови, нарушение обмена жиров и белков), приводят к поражению мелких кровеносных сосудов и нервов, питающих все ткани организма, в том числе и ткани ног. Ввиду своей удаленности от сердца, дистальный отдел ног (стопа, область лодыжек) плохо снабжается кровью даже у здоровых людей. У больных диабетом, диабетическая ангио – и нейропатия стопы (повреждение сосудов и нервов) окончательно нарушают питание тканей этого участка тела, что вскоре приводит к образованию трофических изменений тканей и значительно повышает риск развития гангрены.
Диабетическая стопа является одним из грозных осложнений диабета, которое может привести к гангрене, потере конечности и инвалидизации больного.
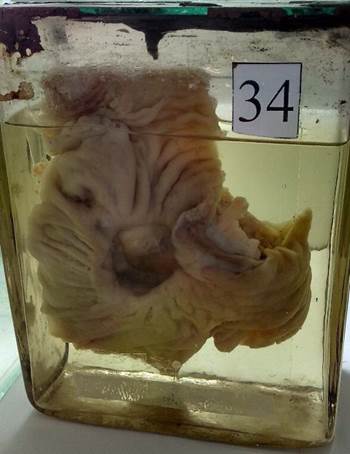
Хроническая язва желудка
На малой кривизне желудка располагается язвенный дефект. Дно и края язвы плотные – «каллезная» язва. Край язвы со стороны пищевода глубокий, как бы поднятый. Противоположный край со стороны привратника пологий, окруженные кольцом соединительной ткани.
желудок
- Язва имеет овальную или округлую форму (ulcus rotundum) и разные размеры — от нескольких миллиметров до 5—6 см в диаметре. Язва проникает в стенку на различную глубину, доходя иногда до серозной оболочки. Дно язвы может быть гладким или шероховатым, края приподняты, плотные, омозолелые (каллезная язва). Дно острых эрозий и язв окрашено в черный цвет вследствие накопления солянокислого гематина.
При этом кардиальный край язвы подрыт, а край, обращенный к привратнику, — пологий, иногда имеет вид террасы. Подобная конфигурация обусловлена постоянным смещением краев при перистальтике желудка.
- Язвенная болезнь — хроническое заболевание, морфологическим субстратом которого является хроническая рецидивирующая язва желудка или двенадцатиперстной кишки. Язвенную болезнь необходимо дифференцировать от симптоматических язв, возникающих при других заболеваниях и состояниях (стероидные, аспириновые, токсические, гипоксические язвы и пр.).
Хронические язвы при язвенной болезни могут локализоваться в теле желудка, пилороантральном отделе и двенадцатиперстной кишке.
В желудке чаще локализуется на малой кривизне, в двенадцатиперстной кишке — в луковице на задней стенке.
Осложнения язвенной болезни.
1. Язвенно-деструктивные: прободение (перфорация) язвы, пенетрация (в поджелудочную железу, стенку толстой кишки, печень и пр.), кровотечение.
2. Воспалительные: гастрит, перигастрит, дуоденит, перидуоденит.
3. Язвенно-рубцовые: стеноз входного и выходного отверстий желудка, стеноз и деформация луковицы двенадцатиперстной кишки.
4. Малшнизация язвы желудка (не более чем в 1 %).
5. Комбинированные осложнения.

Флегмонозный аппендицит
-червеобразный отросток
- отросток увеличен, серозная оболочка тусклая, полнокровная, покрыта фибринозным налетом; стенки утолщены, из просвета выделяется гнойное содержимое. В устье отростка находится каловый камень, который, вероятно, и выступил в качестве причины заболевания в данном случае.
- аппендицит — воспаление червеобразного отростка слепой кишки (аппендикса). Одно из наиболее частых, требующих хирургического лечения, заболеваний брюшной полости.
В развитии имеют значение:
а. Обструкция аппендикса (чаще каловыми массами) со снижением резистентности слизистой оболочки и инвазией микроорганизмов в стенку отростка.
б. Необструктивный аппендицит может возникать вторично при генерализованных инфекционных заболеваниях (чаще вирусных).
Осложнения острого аппендицита возникают при деструктивных формах аппендицита: перфорация с развитием разлитого гнойного перитонита или с развитием периаппендикулярного абсцесса с последующим разрастанием фиброзной ткани и уплотнением. Другие осложнения - эмпиема отростка, пилефлебитические абсцессы печени - связаны с гнойным тромбофлебитом сосудов брыжейки и пилефлебитом (воспаление полой вены).

36. Рак пищевода с прорастанием в трахею
На уровне бифуркации трахеи в пищеводе располагается белесоватое новообразование, которое охватывая пищевод циркулярно, суживает его просвет. Местами наблюдается изъязвление опухоли с прорастанием в трахею.
-пищевод
-разрастающееся в просвет пищевода образование, с изъязвленной поверхностью, легко распадается.
- Рак пищевода – самое распространенное заболевание пищевода. Из всех поражений этого органа рак составляет 80-90%. Чаще рака пищевода среди опухолей пищеварительного тракта встречается только рак желудка и прямой кишки. В статистике злокачественных опухолей рак пищевода занимает 8 место по частоте заболеваний.
Это один из немногих видов рака, в развитии которого практически бесспорную роль играет злоупотребление алкоголем, к тому же предполагается его связь с сильным пристрастием к курению, а потребление алкоголя в сочетании с курением, очевидно, еще больше увеличивает риск. В редких случаях рак может быть также следствием других состояний, например ахалазии, утраты способности к нормальному сокращению пищевода и его сужения, которое обусловлено случайным потреблением едких жидкостей.

Рак желудка
Опухоль Крукенберга
- яичники
-увеличенные плотные яичники, с неровной бугристой поверхностью.
- Она представляет собой метастаз, наблюдающийся при раке желудка, но может происходить из любого другого органа, в котором развиваются слизистые карциномы, включая кишечник и молочную железу. Опухоль Крукенберга часто встречается в возрасте до 40 лет, в 70—90% случаев бывает двусторонняя, размер ее нередко достигает головы взрослого человека и более; на разрезе, по внешнему виду и плотности. Исход в значительной мере зависит от раннего выявления заболевания.

39.Распадающийся рак толстой кишки
Начальный отдел прямой кишки разрушен распадающейся белесоватойй опухолевой тканью, циркулярно охватывающей стенку кишки.
-толстая кишка
- множественные папиллярные разрастания слизистой оболочки, она может выглядеть то как отдель-ный опухолевый узел, то выстилать стенку прямой кишки на довольно обширном протяжении.
- Возникновению рака толстой кишки способствуют: характер питания — преобладание в рационе мясных, жирных и мучных блюд, недостаточное содержание продуктов растительного происхождения; нарушение стула (запоры); заболевания толстой кишки: колиты и полипы (риск развития рака начинает увеличиваться через 7 лет от начала заболевания и каждые последующие 10 лет возрастает на 10 %, достигая через 25 лет 30 %); наследственная предрасположенность; пожилой возраст.
При избыточном содержании животных жиров и белков в пище в кишечнике образуются вещества, способствующие развитию опухоли (канцерогены). При запорах время воздействия этих веществ на стенки толстого кишечника значительно увеличивается, что может привести к перерождению нормальных клеток в раковые.
Злокачественная опухоль также может возникать и на фоне длительно текущих воспалительных заболеваний в кишечнике (при колитах), а также трансформироваться из полипов (доброкачественных выростов на слизистой оболочке кишечника).
Готовые раковые клетки начинают быстро размножаться. Опухоль постепенно увеличивается в размерах и, со временем, заполняет собой просвет кишки. В результате развивается кишечная непроходимость. Если опухоль прорастает стенку кишечника, она может разрушить его сосуды, и стать причиной кишечного кровотечения.
На поздних этапах болезни опухоль распространяется за пределы кишки: прорастает стенку кишечника и внедряется в окружающие органы; вместе с током лимфы попадает в лимфатические узлы и поражает их; вместе с кровью заносится в удаленные органы (печень, легкие, кости и головной мозг) и образует новые опухоли (метастазы) там. При отсутствии эффекта от лечения наступает летальный исход.

Канцероматоз брюшины
брюшина
- множественные мелкие узелки, отек большого сальника, корня брыжейки, брюшной стенки и асцит.
- Канцероматоз — множественные метастазы злокачественной опухоли в серозных оболочках или паренхиме органов. Термин чаще употребляют по отношению к серозным оболочкам. Иногда в литературе встречается полный синоним этого термина — карциноматоз.
Канцероматоз серозных оболочек как правило сопровождается обильным выпотом в соответствующую серозную полость. Интраоперационно выглядит как множественные просовидные включения в серозной оболочке, которые могут сливаться и образовывать более крупные опухоли.
Формирование канцероматоза брюшной полости характерно для многих видов рака пищеварительной системы (рак желудка, рак толстой и прямой кишки), однако наиболее характерно — для рака яичников.

Жировой гепатоз
-печень
- размеры печени увеличены, она дряблая, на разрезе желтого цвета, со смазанным рисунком - «гусиная печень».
-жировой гепатоз — хроническое заболевание, при котором в гепатоцитах накапливается нейтральный жир в виде мелких или крупных капель. Основное значение в развитии жирового гепатоза имеют алкогольная интоксикация, сахарный диабет и общее ожирение. Различают следующие стадии жирового гепатоза: 1) простое ожирение без деструкции гепатоцитов; 2) ожирение в сочетании с некрозом отдельных гепатоцитов и клеточной реакцией; 3) ожирение с некрозом гепатоцитов, клеточной реакцией, склерозом и началом перестройки печеночной ткани. Эта стадия необратима. Клинически жировой гепатоз проявляется малой печеночной недостаточностью.

Смешанный цирроз печени
печень
- печень плотная, поверхность печени неровная, бугристая; на разрезе построена из множества мелких узлов серо-желтоватого цвета неравномерной величины = 1-7мм, разделены неравномерными прослойками соединительной ткани.
- Цирроз печени — тяжёлое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Цирротичная печень увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая.
Чаще цирроз развивается при длительной интоксикации алкоголем (по разным данным, от 40-50 % до 70-80 %) и на фоне вирусных гепатитов В, С и D (30-40 %). Более редкие причины цирроза — болезни желчевыводящих путей (внутри- и внепеченочных), застойная сердечная недостаточность, различные химические и лекарственные интоксикации. Цирроз может развиваться и при наследственных нарушениях обмена веществ (гемохроматоз, гепатолентикулярная дегенерация, недостаточность α 1-антитрипсина), и окклюзионными процессами в системе воротной вены (флебопортальный цирроз). Первичный билиарный цирроз печени возникает первично без видимой причины. Приблизительно у 10-35 % больных этиология остается неясна.
Все формы цирроза приводят к развитию гепатоцеллю-лярной недостаточности, которая проявляется:
а) желтухой (чаще смешанного типа);
б) гипоальбуминемией;
в) дефицитом факторов свертывания;
г) гиперэстрогенемией (проявляется эритемой ладоней, телеангиэктазиями, потерей волос, атрофией яичек и гинекомастией).
• Часто при циррозе печени развивается портальная ги-пертензия, которая проявляется:
а) варикозным расширением вен пищевода, передней стенки живота («голова медузы») и геморроидальных вен;
б) спленомегалией;
в) асцитом.
• Часто возникают изменения, связанные как с гепато-целлюлярной недостаточностью, так и с портальной гипертензией:
а) отеки, гидроторакс, асцит (связаны с портальной гипертензией, со снижением онкотического давления вследствиие гипоальбуминемии, а также с задержкой натрия и воды, обусловленной снижением расщепления альдостерона в печени);
б) энцефалопатия (снижение детоксикации в печени, а также поступление токсичных веществ в общую циркуляцию благодаря системе шунтирования при портальной гипертензии);
в) неврологические нарушения.
Прогноз при циррозе печени трудно предсказуем и определяется многими факторами: причиной болезни, тяжестью течения, наличием осложнений и сопутствующих заболеваний, эффективностью проводимой терапии.
У больных, продолжающих употреблять алкоголь (даже в небольших количествах), прогноз всегда неблагоприятный.
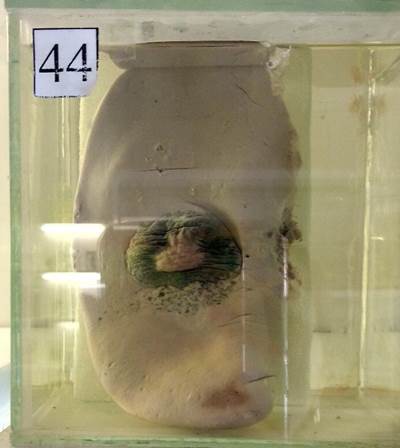
44.Гемангиома печени
-Печень
- опухоль неправильной формы, темно-красного цвета, губчатого вида, напоминает пчелиные соты.
- Гемангиома печени - самая распространенная доброкачественная опухоль этого органа. Чаще всего гемангиома печени одна, имеет небольшие размеры (меньше 4 см) и протекает без симптомов, но иногда их бывает несколько, а размер может быть довольно крупным (10 см и более).
Основная причина появления гемангиомы печени в настоящий момент неизвестна. Обнаружение подобных опухолей даже у маленьких детей позволяет предположить, что гемангиома может быть врожденным дефектом.
Гемангиома печени встречается у 1-2% населения, у всех возрастных групп, у женщин в 3-5 раз чаще, чем у мужчин.
В большинстве случаев она не увеличивается в размерах и симптомы не нарастают. Случаи преобразования гемангиомы в злокачественную опухоль неизвестны.
Для гемангиом размером более 4 см, обычно в результате тупой травмы в области печени, возможен разрыв гемангиомы, что приводит к смерти в 60-80% случаев. Самостоятельный разрыв гемангиомы возможен, но случается редко, поэтому риск разрыва не является причиной для хирургической операции.


Первичный рак печени
печень
- плотный опухолевый узел небольших размеров, часто зеленого цвета (клетки карциномы продуцируют желчь).
Первичный рак печени по распространенности в мире занимает 8-е место среди опухолей других локализаций (7-е место у мужчин и 9-е место у женщин). Имеются регионы земного шара, где рак печени встречается чаще — Африка, Юго-Восточная Азия, Узбекистан. В этих регионах рак чаще встречается в возрасте 35—40 лет и не на фоне цирроза печени, что связано с большим распространением и более частым носительством вирусов гепатита. В цивилизованных странах рак печени встречается чаще на фоне цирроза печени в возрасте 50—60 лет.
Классификация.
По макроскопической картине: узловой, массивный и диффузный рак.
По характеру роста: инфильтрирующий, экспансивный и смешанный рак.
По гистогенезу: гепатоцеллюлярный и холангиоцеллюлярный рак.
Е.М.Тареев впервые высказал мысль о связи вирусного гепатита, цирроза и рака печени. В настоящее время роль вируса в возникновении рака печени признается всеми, причем приоритет отдается вирусу гепатита С. Соотношение заболевших мужчин и женщин колеблется от 1, 5: 1 до 7, 5: 1. Следует особо отметить, что диагностика рака в половине случаев происходит поздно, уже при наличии метастазов.
Если источником роста служит гепатоцит, то возникает гепатоцеллюлярный рак, который характеризуется образованием желчи в клетках, а также продукцией белка L-фетопротеина. Эта способность опухоли помогает в диагностике и позволяет отнести данный рак к органоспецифическим. Гепатоцеллюлярный рак чаще возникает на фоне цирроза печени. Вторым ис-точником роста опухоли может быть эпителий желчных протоков — возникает холангиоцеллюлярный рак. Этот рак может возникать без цирроза печени при употреблении в течение 7—10 лет оральных гормональных контрацептивов. Существуют и смешанные формы — гепатохолангиоцеллюлярный. Очень редко возникает гепатобластома. Эта опухоль чаще встречается у детей — носителей HBsAg вследствие трансплацентарного перехода вируса от матери к плоду.
Особенностью рака печени является наличие множества узлов опухоли в органе, причем трудно установить, что это — внутрипеченочные метастазы либо мультицентрический рост опухоли.
Гепатоцеллюлярному раку характерна инвазия в вены, часто сопровождается тромбозом воротной вены. Метастазирует чаще гематогенно.

Метастазы рака в печень
–печень
- видны узлы новообразованной ткани, серо-желтоватого цвета. Периферия узлов из жизнеспособных тканей, в центрах - зоны деструкции.
Метастазы рака в печень являются результатом первичных злокачественных опухолей, расположенных в поджелудочной железе, органах желудочно-кишечного тракта (46%), молочной железе (8%), легких (24%).
Диагностика основана на результатах УЗИ, КТ или МРТ брюшной полости.
В большинстве случаев проявления метастазов рака в печень неспецифичны: снижение массы тела, чувство дискомфорта в правых верхних отделах живота.
Первыми проявлениями метастазов рака в печень являются: уменьшение массы тела, снижение аппетита, повышение температуры тела, потеря веса.
Печень может увеличиваться и быть твердой или мягкой консистенции.
По мере прогрессирования патологического процесса в печени в брюшной полости начинает накапливаться свободная жидкость (развивается асцит), появляется желтуха, возникают признаки печеночной энцефалопатии. На поздних стадиях заболевания и при раке поджелудочной железы увеличивается селезенка.

Лейомиома матки
Рак тела матки
Матка несколько увеличена, в области слизистой оболочки ее тела опухолевые разрастания в виде цветной капусты.
-матка
- полиповидное образование, напоминает цветную капусту (экзофитный рост), занимает почти всю полость матки.
Рак тела матки - широко распространенное новообразование, которое занимает второе место среди онкологической патологии у женщин. В России занимает 4-ое место и составляет 6, 4-6, 5 %. Возникновению рака предшествуют предраковые изменения, к которым относят гиперплазию и полипы эндометрия.
Рак тела матки встречается у женщин в пре- и постменопаузе (75%) в возрасте старше 50 лет, но в последние годы заметна тенденция омоложения контингента больных с данным заболеванием. По данным МНИОИ имени П.А. Герцена аденокарцинома эндометрия диагностируется у 10% женщин моложе 40 лет.
Факторы риска: бесплодие, связанное с ановуляцией,
Отсутствие родов,
Ожирение,
Поликистоз яичников, синдром Штейна-Левинталя,
Поздняя менопауза,
Неадекватная гормонозаместительная терапия,
Применения тамоксифена,
Наличие в анамнезе гиперпластических процессов,
Сахарный диабет.
Метастазы при раке тела матки наблюдаются прежде всего в лимфатических узлах малого таза, гематогенные метастазы редки.

Пузырный занос
-множество кист, напоминающих грозди винограда (матового цвета) и диаметром от 0, 5 до 1, 5 см. Эти шаровидные пузырьки располагаются (будто вырастают и нависают гроздьевидным куполом) над участками желтоватой ткани мягкой консистенции - ткань матки. Полость пузырьков заполнена прозрачной слизеобразной жидкостью.
- Пузырный занос — это продукт зачатия, при котором не происходит нормального развития эмбриона, а ворсины плаценты разрастаются в виде пузырей, наполненных жидкостью.
Пузырный занос бывает полным, при котором отсутствуют ткани эмбриона, и неполным, при котором эмбрион или его отдельные элементы присутствуют. Полный пузырный занос наблюдается вследствие оплодотворения дефектной яйцеклетки, не имеющей хромосом. В процессе дальнейшего деления отцовские хромосомы удваиваются, однако такая зигота является нежизнеспособной, так как эмбриона не образуется, и происходит только рост ворсин. Неполный пузырный занос образуется в связи с оплодотворением яйцеклетки двумясперматозоидами, поэтому клетки в этом случае содержат большое количество дополнительных хромосом, что также делает продукт зачатия нежизнеспособным. Ткань пузырного заноса вырабатывает большое количество хорионического гонадотропина, который приводит к образованию в яичниках лютеиновых кист. В 15-20 % случаев пузырный занос ведет себя как злокачественная опухоль, то есть внедряется в здоровые ткани и дает метастазы.
Излечимость пузырного заноса составляет практически 100 %.

Хорионкарцинома матки
Матка несколько увеличена, полость ее расширена. В ней определяется опухоль губчатого вида, красного цвета.
-матка
- опухоль представлена узлами темной геморрагической массой с изъязвлениями. мягкой консистенции. Отличается наличием обширных участков распада.
- Хорионкарцинома (син. хорионэпителиома) - злокачественная форма трофобластической болезни, возникающая из хориального эпителия после пузырного заноса (до 40% случаев), нормального аборта (25%) и родов (22, 5%).
Данное заболевание протекает крайне злокачественно и может возникать при беременности, завершившейся как родами, так и абортом на любой стадии, а также при внематочной беременности и пузырном заносе.
Чаще хориокарцинома локализуется в теле матки, реже — в области патологической имплантации плодного яйца в маточной трубе, яичнике или в брюшной полости (эктопическая хориокарцинома). По общему мнению специалистов, самым ранним и ведущим симптомом трофобластической болезни, независимо от гистологического типа, являются маточные кровотечения различной интенсивности и степени выраженности. Эта наиболее частая манифестация заболевания — 50–98 % наблюдений. Патологическое кровотечение следует рассматривать как " ключ" к ранней постановке диагноза.
Другим частым классическим признаком трофобластической болезни является несоответствие размеров матки сроку беременности: в большинстве случаев размер матки на 4 недели превышает размер, соответствующий сроку беременности, это обусловлено ростом хориона и скоплением крови в матке. Следует, однако, помнить, что в очень часто размер матки соответствует сроку беременности, в 15–20 % он меньше.
Частый симптом развития опухоли — неукротимая рвота беременных.
Гистологически хорионкарцинома характеризуется беспорядочной пролиферацией трофобластической ткани, прорастающей в мышцы с деструкцией и коагуляционным некрозом. В самой опухоли нет стромы, ворсин хориона и сосудов. Состоит из клеток Лангханса и элементов синцития.

52.Диффузный рак молочной железы
Молочная железа на значительном протяжении проращена белесоватой опухолевой тканью, местами с небольшими желтыми участками некроза. Недалеко от соска опухоль прорастает кожу с образованием грибовидного выроста.
-молочная железа
- молочная железа на значительном протяжении проращена белесоватой опухолевой тканью, местами с небольшими желтыми участками некроза. недалеко от соска опухоль прорастает кожу с образованием грибовидного выроста.
- Рак молочной железы — это злокачественная опухоль железистой ткани молочной железы. В мире это наиболее частая форма рака среди женщин, поражающая в течение жизни от 1: 13 до 1: 9 женщин в возрасте от 13 до 90 лет. Это также второе по частоте после рака лёгких онкологическое заболевание в популяции в целом (считая и мужское население). Количество случаев рака молочной железы в развитых странах резко увеличилось после 1970-х годов.
Факторы риска развития рака молочной железы:
• Возраст. Основной фактор риска - возраст старше 40 лет. Вот почему, всем женщинам начиная с 40 лет рекомендуется проходить скрининговую маммографию.
• Наследственность. Вопреки распространенному мнению, наследственные факторы приводят к возникновению рака груди относительно редко, только в 5 - 10 процентов случаев. Наиболее частой причиной наследственной формы заболевания считаются мутации генов BRCA1 и BRCA2. Если у женщины в семье было несколько случев рака груди, то ей рекомендуется пройти BRCA1 и BRCA2 тест (подробнее, читайте раздел Наследственность и рак молочной железы).
• Избыточный вес. Избыточный вес у женщин после менопаузы повышает риск развития рака молочной железы. Это связано с тем, что после менопаузы жировая ткань является основным источником женского полового гормона эстрогена, а повышенное содержание эстрогена в организме способствует возникновению рака молочной железы.
• Алкоголь. Регулярное употребление алкоголя также повышают риск развития рака молочной железы. Алкоголь разрушает печень и снижает ее способность выводить эстрогены из крови.
• Курение. Курение лишь незначительно повышает вероятность развития рака молочной железы.
• Поздняя менопауза. Женщины с ранним (до 12 лет) началом менструаций и поздней (после 55 лет) менопаузой, а также никогда не рожавшие женщины имеют несколько более высокий риск развития рака молочной железы.
• Заместительная гормональная терапия. Заместительная гормональная терапия применяемая для лечения нежелательных проявлений менопаузы (остеопороз, старение кожи, раздражительность и др.) повышает вероятность развития рака молочной железы.
Рак молочной железы развивается из эпителиальной ткани молочных протоков и долек молочной железы. Если рак не выходит за границы того молочного протока или дольки молочной железы, где он первоначально возник, то его называют неинвазивным раком молочной железы.
Типы неинвазивного рака молочной железы:
• Протоковый рак in situ
• Дольковый рак in situ
Неинвазивный рак молочной железы имеет благоприятный прогноз. Лечение в большинстве случаев ограничивается хирургическим вмешательством и лучевой терапией. Химиотерапия при неинвазивном раке молочной железы не показана.
Инвазивный рак молочной железы - это рак распространившийся за пределы того молочного протока или дольки молочной железы, где он первоначально возник.
Термин инвазивный (от лат. инвазио - захват) подчеркивает способность рака к агрессивному прорастанию в близлежащие участки груди. В дальнейшем, инвазивный рак молочной железы поражает подмышечные лимфатические узлы и метастазирует в другие органы и части тела.
Типы инвазивного рака молочной железы:
• Инвазивный протоковый рак молочной железы
• Инвазивный дольковый рак молочной железы
• Воспалительный рак молочной железы
• Коллоидный рак молочной железы
• Медуллярный рак молочной железы
• Папиллярный рак молочной железы
Лечение инвазивного рака молочной железы требует применения всего арсенала лечебных методов: хирургии, лучевой терапии, химиотерапии, и при соответствующих условиях, таргетной и гормональной терапии.

Трубная беременность
маточные трубы
- труба, содержащая плодное яйцо, неравномерно локально утолщенна, багрово- цианотичного цвета с множественными кровоизлияниями на серозной оболочке. Фимбрии трубы отечные.
Трубная беременность — имплантация оплодотворенной яйцеклетки вне полости матки в маточных трубах - наиболее часто встречающийся вариант.
В 70-е гг. распространенность внематочной беременности в США возросла примерно в 3 раза, в 80-х была отмечена та же динамика. На сегодняшний день внематочными оказываются 1, 4% всех беременностей. Внематочная беременность служит основной причиной смерти женщин в I триместре беременности. Риск внематочной беременности повышается с возрастом и наиболее высок у женщин 35—44 лет.
Факторы риска:
Хронический сальпингит,
Аномалии развития маточных труб.
Спаечный процесс в малом тазу.
Хирургические вмешательства на маточных трубах,
Использование внутриматочных контрацептивов,
Прием мини-пилей и инъекции медроксипрогестерона,
Искусственное оплодотворение,
Бесплодие,
Возраст женщины старше 35 лет.
Патогенез. Плодное яйцо имплантируется в слизистую маточной трубы так же глубоко, как и в эндометрий. В матке развиваются изменения, характерные для нормальной беременности ранних сроков — размягчение шейки и перешейка, небольшое увеличение тела матки.
Развитие хориона и его внедрение в стенку маточной трубы приводит к кровотечению. Кровь изливается в полость маточной трубы или расслаивает ее стенку. Децидуальные изменения эндометрия выражены меньше, чем при маточной беременности. В связи с отсутствием в маточной трубе благоприятных условий для развития плодного яйца беременность прерывается. Обычно это происходит на 6—12-й неделе. Происходит разрыв маточной трубы либо изгнание плодного яйца в брюшную полость (трубный аборт).
Ампулярная трубная беременность составляет 80% случаев трубной беременности. Поскольку ампула маточной трубы — самая широкая ее часть, плодное яйцо при ампулярной беременности может достигать значительных размеров.
Истмическая трубная беременность составляет около 13% случаев трубной беременности. Беременность заканчивается разрывом маточной трубы. Поскольку перешеек маточной трубы — самая узкая ее часть, разрыв происходит достаточно рано.
Интерстициальная трубная беременность составляет около 2% случаев трубной беременности. Благодаря большой растяжимости миометрия интерстициальная беременность может развиваться до 4 мес. Самый неблагоприятный вариант - так как в непосредственной близости с интерстициальным отделом трубы расположен сосудистый пучок; кроме того, во время операции приходится удалять часть матки (дефундация) или ампутировать матку.
Фимбриальная трубная беременность

Глиобластома
- мозг головной
- четко отграниченное новообразование с обширными очагами некроза и кровоизлияний, деформирующее головной мозг и вызывающее повышение внутричерепного давления.
- Это нейроэпителиальная опухоль, составляющая 15—25 % всех внутричерепных новообразований, отличается выраженной анаплазией, чаще встречается у взрослых лиц, преимущественно 40—55-летних мужчин. Типично поражение полушарий большого мозга. Микроскопически опухолевая ткань содержит большое количество атипичных и полиморфных клеток (от тесно лежащих мелких и анаплазированных элементов до причудливых гигантских клеток с фигурами митоза) и небольшое количество глиальных волокон. Характерна гиперплазия эндотелия сосудов. Прогноз плохой; лечение редко дает положительные результаты

Менингиома
оболочки головного мозга, головной мозг
- солидный узел, покрытый тонкой капсулой, четко отграниченный от ткани мозга, в которую обычно вдается, плотно связан широким основанием с твердой мозговой оболочкой.
-Менингиомами называется группа опухолей, исходящих из мозговых оболочек и не встречающихся в других тканях организма.
Опухоль составляет 15—20 % всех внутричерепных новообразований.
Менингиома — опухоль паутинной оболочки, во многих случаях развивается из арахноидальных грануляций (участков паутинной оболочки вблизи венозных синусов), часто располагается рядом с сагиттальными синусами твердой мозговой оболочки, в зоне основания черепа, около обонятельной борозды или клиновидного гребня (середина передней поверхности тела клиновидной кости). Возможен рост из сосудистого сплетения желудочков мозга в виде интравентрикулярного новообразования.
Большинство менингиом отличается доброкачественным течением и успешно удаляется хирургически. Возможны врастание в центральные (гаверсовы) каналы и формирование остеолитических и остеопластических очагов.

Остеосаркома плеча
В области эпифиза кости располагается крупная опухоль серовато-белого цвета, деформирующая и разрушающая кость.
- плечевая кость
- Опухолевая ткань разрушает кость и врастает в окружающие ткани (инвазивный рост).
- Остеогенная саркома — саркома, злокачественные клетки которой происходят из костной ткани и продуцируют эту ткань. В некоторых из этих опухолей доминируют хондробластические или фибробластические компоненты. Рентгенологически подразделяется на остеолитическую, остеопластическую (склеротическую) и смешанную формы. Остеогенная саркома — чрезвычайно злокачественное новообразование. Возникая непосредственно из элементов кости, она характеризуется бурным течением и склонностью рано давать метастазы. Радикальная операция с сохранением конечности (возможно у более чем 80 % больных) совместно с предоперационной и послеоперационной химиотерапией дает наилучшие результаты. При лечении больных с локализованной остеогенной саркомой 5-летняя выживаемость превышает 70%. Выживаемость больных с чувствительными к химиотерапии опухолями варьирует в пределах 80-90%.

Папиллома кожи
Новообразование сосочкового вида, связанное с кожей тонкой ножкой.
-кожа
- отграниченная, больших размеров, опухоль на широком основании. Поверхность неровная, крупнозернистая, напоминает цветную капусту.
- доброкачественная опухоль, развивающаяся из эпителия; имеет вид сосочкового разрастания, выступающего над поверхностью окружающей ткани. Процесс, характеризующийся образованием множественных Л., носит название папилломатоза.
Папилломы встречаются на коже, слизистой оболочке полости рта, носа, околоносовых пазух, глотки, пищевода, гортани, трахеи и бронхов, почечных лоханок, мочеточников и мочевого пузыря, а также на вульве, во влагалище, и на шейке матки. Поражение мочевыводящих путей часто протекает в виде папилломатоза.
В большинстве случаев П. имеют вирусную природу. Возбудителем П. является папиллома-вирус человека — вирус рода папилломавирусов (Papillomavirus) семейства паповавирусов. Могут иметь различную окраску — от белой до грязно-коричневой (в зависимости от кровенаполнения сосудов стромы и содержания пигмента в базальном слое эпителия); П. слизистой оболочки чаще бывают бесцветными или жемчужно-белыми, но иногда в связи с кровоизлияниями в ткань опухоли приобретают багровый или черный цвет. П. мочевого пузыря могут быть уплотнены за счет отложений солей кальция.
Клиническая картина зависит главным образом от локализации поражения. Лечение проводят с целью устранения косметических дефектов, а также при такой локализации опухоли, которая может приводить к функциональным расстройствам пораженного органа, травматизации П. и повторным кровотечениям, воспалению, а также в связи с опасностью малигнизации. Лечение главным образом оперативное. Прогноз, как правило, благоприятный.

Крупозный ларингит
Кровоизлияние в надпочечник
- надпочечник
- резко увеличен надпочечниr однородного бурого цвета.
- Массивные кровоизлияния обусловлены в основном тромбозом единственной вены, собирающей кровь из него, в то время как очаговые кровоизлияния и инфаркты коры происходят за счет поражения артериальных ветвей. Тромбоз вены правого надпочечника может быть не только местным (либо ретроградным эмболическим), но и продолженным из вены почки.
Нередко такие очаговые поражения обнаруживают при различных инфекциях, иногда язвенной болезни, после абдоминальных операций и при любой стрессовой ситуации. Более обширные кортикальные некрозы без кровоизлияний встречаются при гемобластозах, смерти от пузырчатки, тяжелых инфекциях, системном криптококкозе, пневмоцистозе.
При массивных кровоизлияниях и некрозах частый и быстрый смертельный исход, по-видимому, обусловлен не столько острой адреналовой недостаточностью, сколько основным патологическим процессом, вызвавшим поражение надпочечников.

Секвестры при остеомиелите
бедренная кость
- участок омертвевшей кости с полостью, заполненной гноем.
- Остеомиелит — гнойно-некротический процесс, развивающийся в кости и костном мозге, а также в окружающих их мягких тканях, вызываемый пиогенными (производящими гной)бактериями или микобактериями. Пути проникновения: через кровоток (гематогенный остеомиелит), из очага воспаления, проникающая травма, включая ятрогенные причины (лечение переломов, пломбирование каналов зубов, установка эндопротеза - посттравматический и одонтогенный остеомиелит).

Септический эндометрит
Абсцесс печени
В доле печени видна полость, заполненная желтоватым густым гноем. Стенка гнойника представлена белесоватой соединительной тканью. Причиной может быть флегмонозно-язвенный аппендицит, гнойный процесс в брюшной полости.
-печень
- в доле печени видна полость, заполненная желтоватым густым гноем. Стенка гнойника представлена белесоватой соединительной тканью.
- Абсцессы печени - нагноительные заболевания бактериальной или протозойной природы. Чаще всего встречаются амебные и бактериальные абсцессы, возбудителями которых может быть разнообразная флора. Абсцессы могут быть первичными и вторичными, когда удается установить заболевание, осложнившееся нагноительным процессом в печени; а также одиночными и множественными. Причиной может быть флегмонозно-язвенный аппендицит, гнойный процесс в брюшной полости.
ЭКЗ МАКРОПРЕПАРАТЫ ПО ПАТОЛОГИЧЕСКОЙ АНАТОМИИИ
Всего макропрепаратов: 70
Примечание:
· Описание препаратов взяты с сайта http: //bsmy.ru/, а также вк группы кафедры патологической анатомии https: //vk.com/album-6877885_70239255
План изучения и описания макропрепаратов:
1.Определить орган.
2.Оценить его величину, состояние поверхности.
3.Описать характер структурных изменений органа.
4.Оценить функциональное значение имеющихся нарушений и возможное клиническое их проявление.


