
|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |

|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |
СЕРДЕЧНО-ЛЁГОЧНАЯ РЕАНИМАЦИЯСтр 1 из 5Следующая ⇒
СЕРДЕЧНО-ЛЁГОЧНАЯ РЕАНИМАЦИЯ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Учебно-методическое пособие
Екатеринбург УДК 616.12-008.313.315-08 (083.13)
Сердечно-лёгочная реанимация на догоспитальном этапе Учебно-методическое пособие. Екатеринбург: УГМА, 2013, 28 с.
В данном пособие рассмотрены базовый и расширенный реанимационные комплексы проведения сердечно-лёгочной реанимации на догоспитальном этапе. Пособие предназначено для врачей и интернов службы скорой медицинской помощи, врачей приёмных отделений, врачей общей практики.
Составители:
Даниленко Игорь Михайлович, ассистент кафедры скорой медицинской помощи, врач отделения анестезиологии и реанимации №1 МБУ «ССМП им.В.Ф.Капиноса», Аникин Евгений Викторович, ассистент кафедры скорой медицинской помощи, врач отделения анестезиологии и реаниматологии №1 МБУ «ССМП им.В.Ф.Капиноса», Давыдова Надежда Степановна, доктор медицинских наук, профессор, заведующая кафедрой анестезиологии, реаниматологии и трансфузиологии ФПК и ПП, Соколова Людмила Александровна, доктор медицинских наук, профессор, заведующая кафедрой скорой медицинской помощи, Хусаинова Диляра Феатовна, кандидат медицинских наук, доцент кафедры скорой медицинской помощи, Холкин Игорь Владимирович, ассистент кафедры скорой медицинской помощи, заведующий отделением анестезиологии и реаниматологии №1 МБУ «ССМП им.В.Ф.Капиноса».
Ответственный редактор – д.м.н., профессор Давыдова Н.С. Рецензент – д.м.н., профессор Руднов В.А.
ISBN978-5-89895-580-9 ©УГМА, 2013
ОГЛАВЛЕНИЕ 1. Общие принципы сердечно-легочной реанимации взрослых пациентов на догоспитальном этапе…………………………………………………………4 1.1. Область применения……………………………………………………4 1.2. Цель разработки и внедрения………………………………………….4 1.3. Задачи разработки и внедрения………………………………………..4 1.4. Медико-социальная значимость……………………………………….4 1.5. Правила определения момента смерти человека, в том числе критерии и процедура установления смерти человека, правила прекращения реанимационных мероприятий…………………………………………………..5 1.6. Клиническая смерть…………………………………………………….7 2. Базовый реанимационный комплекс. Схема выполнения и перечень мероприятий……………………………………………………………………….9 2.1. Алгоритм проведения базовой сердечно-легочной реанимации…...10 2.2. Выполнение первичного реанимационного комплекса двумя реаниматорами…………………………………………………………………...18 2.3. Тактические ошибки при проведении первичного реанимационного комплекса………………………………………………………………………...19 2.4. Критерии адекватности проведения первичного реанимационного комплекса………………………………………………………………………...20 3. Расширенный реанимационный комплекс. Схема выполнения и перечень мероприятий…………………………………………………………..20 3.1. Алгоритм проведения расширенной сердечно-легочной реанимации при фибрилляции желудочков………………………………………………….20 3.2. Алгоритм проведения расширенной сердечно-легочной реанимации при асистолии, электомеханической диссоциации……………………………24 4. Реанимационная карта…………………………………………………..25 5. Рекомендуемая литература……………………………………………...27
СПИСОК СОКРАЩЕНИЙ АД – артериальное давление БРК – базовый реанимационный комплекс БРМ – базовые реанимационные мероприятия ВДП – верхние дыхательные пути ВЧ ИВЛ – высокочастотная искусственная вентиляция легких ДП – дыхательные пути ЖТ – желудочковая тахикардия ИВЛ – искусственная вентиляция легких ЛПУ – лечебно-профилактическое учреждение НМС – непрямой массаж сердца ОАР – отделение анестезиологии и реанимации ОРИТ – отделение реанимации и интенсивной терапии РРК – расширенный реанимационный комплекс РРМ – расширенные реанимационные мероприятия СЛР – сердечно-легочная реанимация СМП – скорая медицинская помощь ФЖ – фибрилляция желудочков ФР – фотореакция ЭДС – электрическая дефибрилляция сердца ЭИТД – электроимпульсная терапия дефибриллятором ЭКГ – электрокардиограмма ЭКС – электрический кардиостимулятор ЭМД – электромеханическая диссоциация VC-CMV – принудительная вентиляция по объему FiO2 – содержание кислорода во вдыхаемой смеси HFJV – высокочастотная струйная искусственная вентиляция легких Ppeak – пиковое (максимальное) давление на вдохе РЕЕР – положительное давление в конце выдоха
ОБЩИЕ ПРИНЦИПЫ СЕРДЕЧНО-ЛЁГОЧНОЙ РЕАНИМАЦИИ Взрослых ПАЦИЕНТОВ на догоспитальном этапе Область применения Учебно-методическое пособие распространяется на проведение реанимационных мероприятий всем пациентам, находящимся в состоянии клинической смерти. Элементы комплекса реанимационных мероприятий могут использоваться при других жизнеугрожающих состояниях. Методическое пособие предназначено, в первую очередь, для обучения интернов и врачей скорой медицинской помощи (СМП) на базе УМЦ «Практика» УГМА. 1.2. Цель учебно-методического пособия: Улучшение качества оказания экстренной медицинской помощи путем формирования единых подходов и использования современных алгоритмов реанимационных мероприятий у пациентов с остановкой кровообращения. 1.3. Задачи: 1. Обучение медицинских работников догоспитального этапа, проведению реанимационных мероприятий пациентам, находящимся в терминальном состоянии. 2. Повышение эффективности реанимационных мероприятий у пациентов, находящихся в терминальном состоянии. 3. Поддержание жизни путем применения современных методов и средств сердечно-легочной реанимации. 4. Повышение качества лечения, снижение его стоимости в связи со своевременным, адекватным оказанием реанимационной помощи. 5. Профилактика осложнений, возникающих при оказании реанимационной помощи пациентам, находящимся в терминальном состоянии. Медико-социальная значимость. К возникновению терминального состояния могут привести травмы, отравления, инфекции, различные заболевания сердечно-сосудистой, дыхательной, нервной и других систем, сопровождающиеся нарушением функции органа или нескольких органов. В конечном итоге оно проявляется критическими расстройствами дыхания и кровообращения, что дает основание применять соответствующие меры реанимации вне зависимости от причин, которые его вызвали. Терминальное состояние – переходный период между жизнью и смертью. В этот период изменение жизнедеятельности обусловлено столь тяжелыми нарушениями функций жизненно важных органов и систем, что сам организм не в состоянии справиться с возникшими нарушениями. Данные об эффективности реанимационных мероприятий и выживаемости больных в терминальном состоянии весьма разнятся. Например, выживаемость после остановки кровообращения варьирует в широких пределах в зависимости от многих факторов (связана с заболеванием сердца или других органов, произошла в присутствии свидетелей или без таковых, произошла в медицинском учреждении или вне ЛПУ и т. д.). Исходы реанимации при остановке кровообращения представляют собой результат сложного взаимодействия так называемых «немодифицированных» (возраст, болезнь) и «программируемых» факторов (интервал времени от момента начала реанимационных мероприятий и др.). Базовые (первичные) реанимационные мероприятия должны быть достаточны для продления жизни пациента в ожидании прибытия обученных специалистов, имеющих соответствующее оборудование. Исходя из высокой летальности при различных неотложных состояниях на догоспитальном этапе необходимо обеспечить обучение медицинских работников единому современному протоколу сердечно-легочной реанимации. 1.5. Правила определения момента смерти человека, в том числе критерии и процедура установления смерти человека, правила прекращения реанимационных мероприятий. В соответствии со статьей 66 Федерального закона " Об основах охраны здоровья граждан в Российской Федерации" Правительство Российской Федерации постановило утвердить правила определения момента смерти человека, в том числе критерии и процедуру установления смерти человека; правила прекращения реанимационных мероприятий.
ПРАВИЛА ОПРЕДЕЛЕНИЯ МОМЕНТА СМЕРТИ ЧЕЛОВЕКА, В ТОМ ЧИСЛЕ КРИТЕРИИ Клиническая картина В процессе умирания обычно выделяют несколько стадий – преагонию, агонию, клиническую смерть, биологическую смерть. Преагональное состояние характеризуется дезинтеграцией функций организма, критическим снижением артериального давления, нарушениями сознания различной степени выраженности, нарушениями дыхания. Вслед за преагональным состоянием развивается терминальная пауза – состояние, продолжающееся 1-4 минуты: дыхание прекращается, развивается брадикардия, иногда асистолия, исчезают реакции зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки расширяются, прекращается биоэлектрическая активность мозга. По окончании терминальной паузы развивается агония. Одним из клинических признаков агонии является агональное дыхание с характерными редкими, короткими, глубокими судорожными дыхательными движениями, иногда с участием скелетных мышц. Дыхательные движения могут быть и слабыми, низкой амплитуды. В обоих случаях эффективность внешнего дыхания снижена. Агония, завершающаяся последним вдохом, переходит в клиническую смерть. При внезапной остановке сердца агональные вдохи могут продолжаться несколько минут на фоне отсутствующего кровообращения. Клиническая смерть. В этом состоянии при внешних признаках смерти организма (отсутствие сердечных сокращений, самостоятельного дыхания и любых нервно-рефлекторных реакций на внешние воздействия) сохраняется потенциальная возможность восстановления его жизненных функций с помощью методов реанимации. При отсутствии попыток искусственного кровообращения, отсутствие общей гипотермии этот период длится 5-6 минут, при гипотермии – до 10 минут, при проведении СЛР – до 30 минут или неопределенно долго. Основными признаками клинической смерти являются: 1. Отсутствие сознания. 2. Отсутствие самостоятельного дыхания. 3. Отсутствие пульсации на магистральных сосудах. Биологическая смерть. Выражается посмертными изменениями во всех органах и системах, которые носят постоянный, необратимый, трупный характер. Посмертные изменения имеют функциональные, инструментальные, биологические и трупные признаки: 1. Функциональные: - отсутствие сознания; - отсутствие самостоятельного дыхания, пульса на магистральных сосудах; - отсутствие рефлекторных ответов на все виды раздражителей. 2. Инструментальные: - отсутствие артериального давления; - отсутствие электрической активности сердца (асистолия) на ЭКГ; - электроэнцефалографические; - ангиографические. 3. Биологические: - максимальное расширение зрачков; - высыхание склер, помутнение роговицы; - снижение температуры тела. 4. Трупные изменения: - ранние признаки: высыхание и помутнение роговицы, положительный симптом Белоглазова (кошачьего зрачка); - поздние признаки: трупные пятна, трупное окоченение, гниение, мумификация, жировоск, торфяное дубление. Констатация смерти человека наступает при биологической смерти человека (необратимой гибели человека) или смерти мозга. Алгоритм проведения При констатации состояния клинической смерти необходимо, как можно быстрее, вызвать специализированную реанимационную бригаду скорой медицинской помощи (бригаду ОРИТ), при возможности принести (или попросить окружающих) автоматический наружный дефибриллятор параллельно начать проведение комплекса СЛР. При наличии автоматического наружного дефибриллятора – подсоединить электроды и следовать голосовым инструкциям аппарата. 9. Прекардиальный удар выполняется только профессионалами, если остановка кровообращения произошла в присутствии медицинского персонала при достоверно установленной ЖТ/ФЖ в первые 10 сек., то есть в контролируемой ситуации, и до готовности к работе дефибриллятора. Наносится однократно, кулак правой (левой) руки сжимается и приподнимается на высоту около 20-30 см. Кулак энергично опускается, локтевым краем кулака ударяя в области грудины в точке компрессий при непрямом массаже сердца (поиск точки см. ниже). Затем немедленное проведение СЛР. 10. Базовые реанимационные мероприятия (БРМ) начинается с выполнения НМС с частотой компрессий не менее 100 в мин. Один цикл СЛР включает в себя 30 компрессий грудной клетки (НМС) и последующие за ними 2 искусственных вдоха по методу «рот-в-рот» (ИВЛ). При этом реаниматор находится сбоку у тела пациента на коленях, прижав колени к боковой поверхности тела пациента. Рука пациента со стороны реаниматора при этом отводится в сторону на 90 градусов. При выполнении БРМ в ограниченных по площади пространствах, компрессии возможно выполнять через голову пострадавшего или, при наличии двух спасателей, стоя над пострадавшим с расставленными ногами.
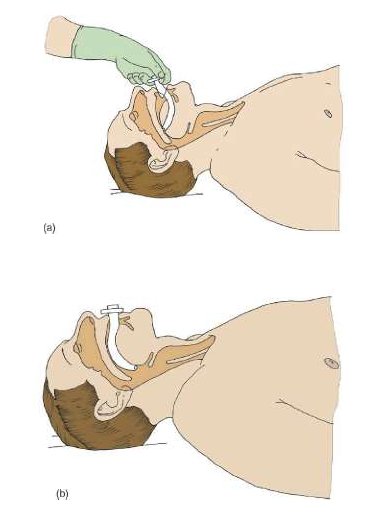
Производится надавливание на грудную клетку в передне-заднем направлении на глубину не менее 5 см, но не более 6 см с частотой не менее 100 в минуту. При этом фазы компрессии и декомпрессии должны быть равны. Необходимо обеспечивать полную декомпрессию грудной клетки без потери контакта рук с грудиной после каждого надавливания. Компрессии грудной клетки следует проводить только на жесткой поверхности. Между циклами компрессий руки убирают с поверхности груди для улучшения визуализации экскурсий грудной клетки при искусственных вдохах, а также для облегчения искусственных вдохов и расправления легких. 11. Методика искусственного дыхания по методу «рот-в-рот». Делают нормальный вдох, зажимают нос пострадавшего большим и указательным пальцами руки расположенной на лбу, при этом необходимо фиксировать голову пострадавшего этой же рукой за лоб. Двумя пальцами другой руки подтянуть подбородок за подбородочную часть нижней челюсти, таким образом, обеспечив открытие дыхательных путей (рис. 8А). Плотно обхватив губы пациента, производят два медленных, плавных искусственных вдоха, продолжительностью 1 сек и примерным объемом 500-600 мл (рис. 8Б). Искусственный вдох не форсируется. Критерием эффективности искусственного вдоха считается наличие подъема грудной клетки при вдохе и спадание грудной клетки после вдоха. При искусственном дыхании рекомендуется использование барьерных устройств (защитные экраны, лицевая маска с клапаном одностороннего движения воздуха - Pocket Mask) накладываемых на вход в ротовую полость пациента.
При проведении первичного реанимационного комплекса лицами без медицинского образования при отсутствии возможности проведения искусственного дыхания в начале реанимации, возможно проведение первых шести (примерно 2 мин.) циклов СЛР без ИВЛ. Медицинским работникам, при наличии необходимых инструментов, обязательно проведение масочной вентиляции легких с введением воздуховода мешком типа Амбу. Проводят 6 циклов СЛР (180 компрессий, 12 вдохов) что составляет примерно 2 мин. 12. В дальнейшем, при проведении СЛР, проверка пульса на сонной артерии выполняется через каждые 6 циклов (примерно 2 мин.). Рекомендуется ЭКГ-мониторинг. При проведении СЛР сотрудниками СМП ЭКГ - контроль обязателен. 13. Перевод пациента в устойчивое боковое положение. Производится при появлении признаков восстановления витальных функций (пульса на сонной артерии, нормального дыхания). Дыхание ритмичное, более 10 в мин., нормальной глубины. Кожа по мере восстановления кровообращения и спонтанного дыхания приобретает нормальный розовый цвет, акроцианоз исчезает. При таком состоянии возможен перевод пациента в устойчивое боковое положение с постоянным контролем функций дыхания и кровообращения (рис. 9, 10).

Существуют различные варианты бокового стабильного положения, каждый из которых должен обеспечивать положение тела пострадавшего на боку, свободный отток рвотных масс и секретов из ротовой полости, отсутствие давления на грудную клетку: 1. Снять с пострадавшего очки и положить их в безопасное место. 2. Опуститься на колени рядом с пострадавшим и убедиться, что обе его ноги выпрямлены. 3. Ближнюю к спасателю руку пострадавшего отвести в сторону до прямого угла к туловищу и согнуть в локтевом суставе таким образом, чтобы ладонь ее оказалась повернутой кверху. 4. Вторую руку пострадавшего переместить через грудь, а тыльную поверхность ладони этой руки удерживать у ближней к спасателю щеки пострадавшего. 5. Второй рукой захватить дальнюю от спасателя ногу пострадавшего чуть выше колена и потянуть ее кверху так, чтобы стопа не отрывалась от поверхности. 6. Удерживая руку пострадавшего прижатой к щеке, потянуть пострадавшего за ногу и повернуть его лицом к спасателю в положение на бок. 7. Согнуть бедро пострадавшего до прямого угла в коленном и тазобедренном суставах. 8. Чтобы сохранить дыхательные пути открытыми и обеспечить отток секретов, отклонить голову пострадавшего назад. Если необходимо сохранить достигнутое положение головы, поместить руку пострадавшего под щеку. 9. Проверять наличие нормального дыхания каждые 5 мин. 10. Перекладывать пострадавшего в боковое стабильное положение на другом боку каждые 30 мин во избежание синдрома позиционного сдавления.
Если дыхание не восстанавливается до нормальных показателей, проводится дальнейшая интенсивная терапия, направленная на поддержание проходимости верхних дыхательных путей и протезирование дыхательных функций (введение воздуховода, трубки Комбитьюб, ларингеальной маски, масочная вентиляция с применением мешка Амбу, аппаратов ИВЛ с ингаляцией 100% кислорода).
Двумя реаниматорами (врач – фельдшер (санитар), фельдшер – фельдшер (санитар). Алгоритм выполнение БРК двумя реаниматорами соответствует вышеописанному. Реаниматор, осуществляющий компрессии грудной клетки, считается руководителем, сделав 30 компрессий, дает команду: «Вдох», контролируя поднятие грудной клетки во время искусственных вдохов. Последние 3-4 счета при проведении компрессий произносят вслух, для подготовки второго реаниматора к проведению ИВЛ. Во время искусственных вдохов вновь производится поиск точки компрессии сердца без укладывания ладони, чтобы после искусственных вдохов минимизировать время начала следующего цикла компрессий. Реаниматор, находящийся у головы пациента, контролирует адекватность компрессий – проверяет наличие пульса на сонной артерии, синхронного с компрессиями грудной клетки.
 При ощущении усталости реаниматор, производящий компрессии грудной клетки, подает команду: «Вдох. Приготовиться к смене» (рекомендуется проводить смену каждые 2 мин. СРЛ), продолжает контроль поднятия грудной клетки в момент искусственных вдохов. После вдохов осуществляет 30 компрессий и подает команду: «Вдох. Смена». Реаниматор, находящийся у головы пациента делает 2 вдоха и переходит к компрессии грудной клетки, осуществляя дальнейшее руководство. При ощущении усталости реаниматор, производящий компрессии грудной клетки, подает команду: «Вдох. Приготовиться к смене» (рекомендуется проводить смену каждые 2 мин. СРЛ), продолжает контроль поднятия грудной клетки в момент искусственных вдохов. После вдохов осуществляет 30 компрессий и подает команду: «Вдох. Смена». Реаниматор, находящийся у головы пациента делает 2 вдоха и переходит к компрессии грудной клетки, осуществляя дальнейшее руководство.
При технической возможности в ходе проведения базового реанимационного комплекса медицинскими работниками необходимо применение расширенных реанимационных мероприятий – введение воздуховода (рис. 11), масочная ИВЛ мешком типа Амбу, подача 100% кислорода при ИВЛ, введение трубки Комбитьюб, ларингеальной маски, ЭДС/ЭИТД по показаниям (фибрилляция желудочков, желудочковая тахикардия без пульса). Воздуховоды, как обычные, так и назофарингеальные, устраняют смещение кзади языка и мягкого неба, происходящие у пациента в бессознательном состоянии, но выведение подбородка и нижней челюсти в данной ситуации также может быть необходимо. Введение трубки Комбитьюб, ларингеальной маски противопоказано при невозможности открывания рта больного более чем на 1, 5 см, заболеваниях глотки (тумор, абсцесс), обструкции гортани (в т.ч. инородным телом, отеке гортани, эпиглоттите), опасности аспирации, высоком сопротивлении дыхательных путей (бронхоспазм), снижении комплайнса грудной клетки при ожирение.
Алгоритм проведения При фибрилляции желудочков. 1. Выполняют базовый реанимационный комплекс как описано выше (рис. 1; раздел БРК). 2. По окончании 6 циклов СЛР проводится анализ ЭКГ (возможно применение дефибриллятора с кардиомонитором). При использовании дефибриллятора разместите электроды (жесткие или мягкие (наклеиваемые) электроды) в грудино-апикальном положении. Правый (грудинный) электрод помещают справа от грудины, ниже ключицы. Апикальный электрод помещают по средне-подмышечной линии, приблизительно на уровень V6 отведения кардиограммы. Это положение должно быть свободным от ткани грудной железы. Другие приемлемые положения электродов включают: 1) электроды размещаются по сторонам грудной клетки, один справа, другой слева (подмышечный); 2) один электрод в стандартном апикальном положении, а другой справа или слева на спине; 3) один электрод спереди, левее проекции сердца, другой за сердцем, немного ниже левой лопатки. При наличии у пациента имплантированного электрокардиостимулятора возможно использование ЭДС, при этом, правый электрод не должен располагается непосредственно в зоне имплантированного ЭКС. 3. При наличии показаний - дефибрилляция однократная 120-200 Дж при использовании бифазного импульса для первого разряда, согласно рекомендациям производителя, или максимальная мощность, если нет особых указаний. При использовании монофазного импульса - 360 Дж. Абсолютно показано проведение электрической дефибрилляции сердца при крупноволновой фибрилляции (вольтаж 5 мм и более). При мелковолновой фибрилляции (вольтаж менее 5 мм) перед проведением каждого разряда вводится адреналин внутривенно в дозе 1 мг (до общей дозы 5 мг). То есть при мелковолновой фибрилляции ЭДС проводится после начала терапии адреналином. При неэффективности (сохраняется мелковолновая фибрилляция) – ведение по протоколу асистолии. 4. Параллельно с этими мероприятиями один из помощников готовит инструменты к проведению интубации трахеи: готовит аспиратор, проверяет ларингоскоп, интубационную трубку, ленту для фиксации трубки и др. Готовит раствор адреналина для в/в введения (1 мг в 10 мл физиологического раствора) и материалы для катетеризации периферической вены. 5. Проводится 6 циклов СЛР. 6. Интубация трахеи (не более 30 сек), фиксация трубки рукой. Интубация трахеи может быть заменена на введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см.стр. 20). Возможно проведение указанных манипуляций во время непрямого массажа сердца. 7. Параллейно один из помощников проводит катетеризацию периферической вены. 8. Аускультативный контроль правильности положения интубационной трубки (желудок, правое легкое, левое легкое). При неправильном положении трубки проводится экстубация на фоне продолжения НМС. В дальнейшем выполняется повторная интубации трахеи на фоне НМС. При повторяющихся неуспешных интубациях трахеи, технической сложности процедуры, сосредоточить внимание на выполнение НМС и ЭДС. В данной ситуации альтернатива интубации трахеи - введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см. стр. 20). Пациенту устанавливается оро - или назогастральный зонд, проводится декомпрессия желудка. 9. Анализ ЭКГ. При сохранении ФЖ – вторая ЭДС. Для монофазного импульса 360 Дж, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 10. Проводится 6 циклов СЛР. 11. Одновременно с НМС ввести внутривенно приготовленный раствор адреналина (1 мг). Альтернативой внутривенного пути введения медикаментов является внутрикостный метод. Эндотрахеальный путь введения препаратов - как безысходный вариант у интубированных пациентов. 12. Параллельно начать аппаратную ИВЛ (после проверки и настройки аппарата ИВЛ). СЛР при протезированной функции дыхания (интубация трахеи) проводится асинхронно – НМС 100 компрессий в минуту без остановок на искусственные вдувания воздуха, ИВЛ 10 вдохов в минуту. Режим и параметры ИВЛ выбираются в зависимости от аппаратуры. Предпочтительны режимы струйной ВЧ ИВЛ (HFJV) (f 180-200 в минуту, Ti: Те 1: 1) или принудительной вентиляции с контролем по объему (VC-CMV) (Vt 6-8 мл/кг, f 10 в минуту, РЕЕР выставляется в зависимости от массы тела пациента 1 см Н2О на 10 кг веса пациента, но не менее 2 и не более 7 см Н2О, FiO2 1, 0, Ppeak не более 35 см Н2О). 13. Инфузия кристаллоидного (изотонического или гипертонического) раствора NaCl внутривенно капельно, объем и скорость инфузии выбираются в зависимости от этиопатогенеза состояния, приведшего к клинической смерти. Инфузия дофамина противопоказана. 14. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков. 15. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 16. При неэффективном третьем разряде электрической дефибрилляции внутривенно струйно вводится раствор кордарона - начальная доза 300 мг. Возможно использование лидокаина при отсутствии кордарона, но не вместо него. Начальная доза лидокаина 100 мг в/в (1-1, 5 мг/кг массы тела), с повторными введениями по 50 мг (общая доза не должна превышать 3 мг/кг). 17. Проведение 6 циклов СЛР. 18. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков. 19. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 20. Внутривенно струйно кордарон - 150 мг. Возможно использование лидокаина 50 мг в/в. 21. Проведение 6 циклов СЛР. 22. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков. 23. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 24. Внутривенно адреналин 1 мг в 10 мл физиологического раствора. 25. Проведение 6 циклов СЛР. 26. Анализ ЭКГ – фибрилляция желудочков. 27. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 28. Проведение 6 циклов СЛР. 29. Адреналин 1 мг в/в, до общей дозы за всю СЛР 5 мг, с последующим проведением СЛР в течении 2-3 минут. Затем - дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. Выполнять последовательность: адреналин в/в – СЛР – ЭДС (при наличии показаний) – СЛР – адреналин в/в, до появления организованного сердечного ритма, после чего необходимо проведение НМС и ИВЛ в течении времени, необходимого для восстановления перфузионного ритма (в среднем 2 мин.). 30. При восстановлении витальных функций (появление сознания, пульса на сонной артерии вне НМС, АД вне НМС, спонтанного дыхания) – перевод пациента в устойчивое боковое положение. При желудочковой тахикардии без пульса алгоритм проведения СЛР аналогичен вышеизложенному. При этом не проводится введение адреналина. При ЖТ типа «пируэт» рекомендовано введение раствора магния сульфата внутривенно струйно до 2, 5 г. Алгоритм проведения При асистолии, электрической активности без пульса (ЭМД). 1. Выполняют базовый реанимационный комплекс как описано выше (рис. 1; раздел БРК). 2. По окончании 6 циклов СЛР анализ ЭКГ (возможно применение дефибриллятора с кардиомонитором). 3. Проводится 6 циклов СЛР. 4. Параллельно с этими мероприятиями один из помощников готовит инструменты к проведению интубации трахеи: готовит аспиратор, проверяет ларингоскоп, интубационную трубку, ленту для фиксации трубки и др. Готовит раствор адреналина для в/в введения (1 мг в 10 мл физиологического раствора) выполняет катетеризацию периферической вены. 5. Одновременно с НМС ввести внутривенно приготовленный раствор адреналина (1 мг). Альтернативой внутривенного пути введения медикаментов является внутрикостный метод. Эдотрахеальный путь введения препаратов – как безысходный вариант у интубированного пациента. 6. Интубация трахеи (не более 30 сек), фиксация трубки рукой. Интубация трахеи может быть заменена на введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см. стр. 20). Возможно проведение указанных манипуляций во время непрямого массажа сердца. 7. Аускультативный контроль правильности положения интубационной трубки (желудок, правое легкое, левое легкое). При неправильном положении трубки проводится экстубация на фоне продолжения НМС. В дальнейшем выполняется повторная интубации трахеи на фоне НМС. При повторяющихся неуспешных интубациях трахеи, технической сложности процедуры, сосредоточить внимание на выполнение НМС и ЭДС. В данной ситуации альтернатива интубации трахеи - введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см. стр. 20). Пациенту устанавливается оро - или назогастральный зонд, проводится декомпрессия желудка. 8. Анализ ЭКГ – асистолия/ ЭМД. 9. Проводится 6 циклов СЛР. 10. Внутривенно адреналин 1 мг в 10 мл физиологического раствора. 11. Параллейно начать аппаратную ИВЛ (после проверки и настройки аппарата ИВЛ). СЛР при протезированной функции дыхания (интубация трахеи) проводится асинхронно – НМС 100 компрессий в минуту без остановок на искусственные вдувания воздуха, ИВЛ 10 вдохов в минуту. Режим и параметры ИВЛ выбираются в зависимости от аппаратуры. Предпочтительны режимы струйной ВЧ ИВЛ (HFJV) (f 180-200 в минуту, Ti: Те 1: 1) или принудительной вентиляции по объему (CMV) (Vt 6-8 мл/кг, f 10 в минуту, РЕЕР выставляется в зависимости от массы тела пациента 1 см Н2О на 10 кг веса пациента, но не менее 2 и не более 7 см Н2О, FiO2 1, 0, Ppeak не более 35 см Н2О). 12. Инфузия кристаллоидного (изотонического или гипертонического) раствора NaCl внутривенно капельно, объем и скорость инфузии выбираются в зависимости от этиопатогенеза состояния, приведшего к клинической смерти. Инфузия дофамина противопоказана! 13. Анализ ЭКГ через 6 циклов СЛР – асистолия/ ЭМД. 14. Внутривенно адреналин 1 мг в 10 мл физиологического раствора. 15. Выполнять последовательность: адреналин в/в – СЛР – адреналин в/в – СЛР, до появления организованного сердечного ритма, после чего необходимо проведение НМС и ИВЛ в течение времени, необходимого для восстановления перфузионного ритма (в среднем 2 мин.). 16. При восстановлении витальных функций (появление сознания, пульса на сонной артерии вне НМС, АД вне НМС, спонтанного дыхания) – перевод пациента в устойчивое боковое положение.
4. РЕАНИМАЦИОННАЯ КАРТА
Для описания протокола сердечно-легочной реанимации рекомендуем пользоваться реанимационной картой, разработанной в МБУ «ССМП имени В.Ф.Капиноса» (г. Екатеринбург), предоставлена для публикации заведующей ОАР-2 Малыгиной М.М. Данная карта прилагается к карте вызова СМП в случае проведения реанимационных мероприятий при остановке кровообращения. Включает в себя время регистрации клинической смерти, перечисление реанимационных мероприятий согласно протоколам. В начале указывается способ обеспечения проходимости дыхательных путей, методика ИВЛ, описание картины при прямой ларингоскопии. По времени описываются лечебные мероприятия и их эффективность. Указывается объем и препараты инфузионной терапии, методика и локализация катетеризированной вены. В конце подводится итог эффективности/неэффективности реанимационных мероприятий и их исход.
Реанимационная карта Приложение к карте вызова № _________от ________________ Ф.И.О._______________________________________________________________________________________ возраст__________ Клиническая смерть зафиксирована / подтверждена в _______________________________________________ РЕКОМЕНДУЕМАЯ ЛИТЕРАТУРА 1. Руководство по реанимации, изданное Европейским Реанимационным советом в 2010 г. Дж. П, Нолан, Ч. Д Дикин и др. https://www.erc.edu/index.php/mainpage/en/ 2. «Интенсивная терапия. Национальное руководство» под редакцией Б.Р.Генфальда, А.И.Салтанова. Москва, «ГЕОТАР-МЕДИЦИНА», том 1., 2009 г. 3. Сердечно-легочная и церебральная реанимация. Учебно-методическое пособие для студентов, ординаторов, аспирантов и врачей. В.В. Мороз, И.Г. Бобринская, В.Ю. Васильев, А.Н. Кузовлев, Е.А. Спиридонова, Е.А. Тишков. НИИ ОР РАМН, МГМСУ. Москва, 2011год. 4. Сердечно-легочная и церебральная реанимация: новые рекомендации Европейского совета по реанимации 2010 г. Усенко Л.В., Царев А.В., Кобеляцкий Ю.Ю. Кафедра анестезиологии и интенсивной терапии Днепропетровской государственной медицинской академии. Журнал «Медицина неотложных состояний» 3(34) 2011 год. 5. «Этюды критической медицины». А.П. Зильбер. Издательство «МЕДпресс-информ». Москва, 2006 год. 6. «Практическое пособие по оперативной технике для анестезиологов и реаниматологов». Издание 5-е, исправленное и дополненное. Р. Н. Калашников, Э. В. Недашковский, А. Я. Журавлев. Северный государственный медицинский университет. Архангельск, 2005 год. 7. «Судебная медицина: Учебник для вузов» Л.О. Барсегянц, В.Н. Крюков, А.А. Солохин, В.В. Томилин, П.П. Ширинский. Под общей редакцией В.В. Томилина. 2-е издание, стереотипное. Издательство НОРМА. Москва, 2001 год. 8. «Медицинское право в вопросах и ответах». В.И. Акопов. «Издательство ПРИОР». Москва, 2001 год. 9. «Руководство по скорой медицинской помощи». Коллектив авторов. Главные редакторы: С.Ф. Багненко, А.Г. Мирошниченко, А.Л. Верткин, М.Ш. Хубутия. Издательская группа «ГЭОТАР-Медиа». Москва, 2006 год. Популярное: |
Последнее изменение этой страницы: 2016-03-16; Просмотров: 2363; Нарушение авторского права страницы