
|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |

|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |
Выполнение базового реанимационного комплекса
Двумя реаниматорами (врач – фельдшер (санитар), фельдшер – фельдшер (санитар). Алгоритм выполнение БРК двумя реаниматорами соответствует вышеописанному. Реаниматор, осуществляющий компрессии грудной клетки, считается руководителем, сделав 30 компрессий, дает команду: «Вдох», контролируя поднятие грудной клетки во время искусственных вдохов. Последние 3-4 счета при проведении компрессий произносят вслух, для подготовки второго реаниматора к проведению ИВЛ. Во время искусственных вдохов вновь производится поиск точки компрессии сердца без укладывания ладони, чтобы после искусственных вдохов минимизировать время начала следующего цикла компрессий. Реаниматор, находящийся у головы пациента, контролирует адекватность компрессий – проверяет наличие пульса на сонной артерии, синхронного с компрессиями грудной клетки.
 При ощущении усталости реаниматор, производящий компрессии грудной клетки, подает команду: «Вдох. Приготовиться к смене» (рекомендуется проводить смену каждые 2 мин. СРЛ), продолжает контроль поднятия грудной клетки в момент искусственных вдохов. После вдохов осуществляет 30 компрессий и подает команду: «Вдох. Смена». Реаниматор, находящийся у головы пациента делает 2 вдоха и переходит к компрессии грудной клетки, осуществляя дальнейшее руководство. При ощущении усталости реаниматор, производящий компрессии грудной клетки, подает команду: «Вдох. Приготовиться к смене» (рекомендуется проводить смену каждые 2 мин. СРЛ), продолжает контроль поднятия грудной клетки в момент искусственных вдохов. После вдохов осуществляет 30 компрессий и подает команду: «Вдох. Смена». Реаниматор, находящийся у головы пациента делает 2 вдоха и переходит к компрессии грудной клетки, осуществляя дальнейшее руководство.
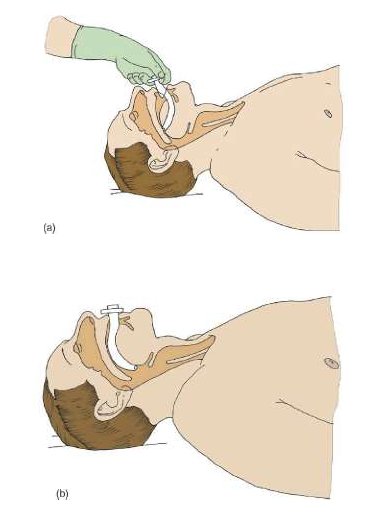
При технической возможности в ходе проведения базового реанимационного комплекса медицинскими работниками необходимо применение расширенных реанимационных мероприятий – введение воздуховода (рис. 11), масочная ИВЛ мешком типа Амбу, подача 100% кислорода при ИВЛ, введение трубки Комбитьюб, ларингеальной маски, ЭДС/ЭИТД по показаниям (фибрилляция желудочков, желудочковая тахикардия без пульса). Воздуховоды, как обычные, так и назофарингеальные, устраняют смещение кзади языка и мягкого неба, происходящие у пациента в бессознательном состоянии, но выведение подбородка и нижней челюсти в данной ситуации также может быть необходимо. Введение трубки Комбитьюб, ларингеальной маски противопоказано при невозможности открывания рта больного более чем на 1, 5 см, заболеваниях глотки (тумор, абсцесс), обструкции гортани (в т.ч. инородным телом, отеке гортани, эпиглоттите), опасности аспирации, высоком сопротивлении дыхательных путей (бронхоспазм), снижении комплайнса грудной клетки при ожирение.
Тактические ошибки при проведении Первичного реанимационного комплекса . 1. Задержка с началом сердечно-легочной реанимации и проведения дефибрилляции, потеря времени на второстепенные диагностические, организационные и лечебные процедуры. 2. Отсутствие лидера, присутствие посторонних лиц. 3. Неправильная техника проведения компрессий грудной клетки (редкие или слишком частые, поверхностные компрессии, неполная декомпрессия грудной клетки, перерывы в компрессиях при наложении электродов, перед и после нанесения разряда, при смене спасателей). 4. Неправильная техника искусственного дыхания (не обеспечена проходимость дыхательных путей, герметичность при вдувании воздуха, гипервентиляция). 5. Потеря времени на поиск внутривенного доступа. 6. Многократные безуспешные попытки интубации трахеи. 7. Отсутствие постоянного контроля адекватности проводимых мероприятий. 8. Отсутствие учета и контроля проводимых лечебных мероприятий. 9. Ослабление контроля после восстановления кровообращения и дыхания. 10. Преждевременное прекращение реанимационных мероприятий. Критерии адекватности проведения Первичного реанимационного комплекса 1. Появление пульса на магистральных артериях синхронного с компрессиями грудной клетки. 2. Сужение зрачков, если они были расширены. 3. Исчезновение бледности, цианоза. 4. Подъем грудной клетки при проведении искусственного дыхания. РАСШИРЕННЫЙ РЕАНИМАЦИОННЫЙ КОМПЛЕКС. Расширенный реанимационный комплекс предназначен для использования медицинским персоналом, имеющим соответствующее оборудование, медикаменты и прошедшим специальную подготовку (врачебные бригады СМП, реанимационные бригады СМП, бригады ОРИТ, фельдшерские бригады). Алгоритм реанимационных мероприятий, техника компрессий грудной клетки и искусственной вентиляции те же, что и в БРМ. При проведении расширенных реанимационных мероприятий (РРМ) можно проверить пульс на магистральных артериях, но не следует тратить на это более 10 сек. Если спасатель один, то он неизбежно должен покинуть пострадавшего на время для того, чтобы принести оборудование и дефибриллятор. Если спасателей несколько, то необходимо сразу же выделить лидера, который будет руководить работой команды.
Алгоритм проведения Расширенной сердечно-легочной реанимации При фибрилляции желудочков. 1. Выполняют базовый реанимационный комплекс как описано выше (рис. 1; раздел БРК). 2. По окончании 6 циклов СЛР проводится анализ ЭКГ (возможно применение дефибриллятора с кардиомонитором). При использовании дефибриллятора разместите электроды (жесткие или мягкие (наклеиваемые) электроды) в грудино-апикальном положении. Правый (грудинный) электрод помещают справа от грудины, ниже ключицы. Апикальный электрод помещают по средне-подмышечной линии, приблизительно на уровень V6 отведения кардиограммы. Это положение должно быть свободным от ткани грудной железы. Другие приемлемые положения электродов включают: 1) электроды размещаются по сторонам грудной клетки, один справа, другой слева (подмышечный); 2) один электрод в стандартном апикальном положении, а другой справа или слева на спине; 3) один электрод спереди, левее проекции сердца, другой за сердцем, немного ниже левой лопатки. При наличии у пациента имплантированного электрокардиостимулятора возможно использование ЭДС, при этом, правый электрод не должен располагается непосредственно в зоне имплантированного ЭКС. 3. При наличии показаний - дефибрилляция однократная 120-200 Дж при использовании бифазного импульса для первого разряда, согласно рекомендациям производителя, или максимальная мощность, если нет особых указаний. При использовании монофазного импульса - 360 Дж. Абсолютно показано проведение электрической дефибрилляции сердца при крупноволновой фибрилляции (вольтаж 5 мм и более). При мелковолновой фибрилляции (вольтаж менее 5 мм) перед проведением каждого разряда вводится адреналин внутривенно в дозе 1 мг (до общей дозы 5 мг). То есть при мелковолновой фибрилляции ЭДС проводится после начала терапии адреналином. При неэффективности (сохраняется мелковолновая фибрилляция) – ведение по протоколу асистолии. 4. Параллельно с этими мероприятиями один из помощников готовит инструменты к проведению интубации трахеи: готовит аспиратор, проверяет ларингоскоп, интубационную трубку, ленту для фиксации трубки и др. Готовит раствор адреналина для в/в введения (1 мг в 10 мл физиологического раствора) и материалы для катетеризации периферической вены. 5. Проводится 6 циклов СЛР. 6. Интубация трахеи (не более 30 сек), фиксация трубки рукой. Интубация трахеи может быть заменена на введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см.стр. 20). Возможно проведение указанных манипуляций во время непрямого массажа сердца. 7. Параллейно один из помощников проводит катетеризацию периферической вены. 8. Аускультативный контроль правильности положения интубационной трубки (желудок, правое легкое, левое легкое). При неправильном положении трубки проводится экстубация на фоне продолжения НМС. В дальнейшем выполняется повторная интубации трахеи на фоне НМС. При повторяющихся неуспешных интубациях трахеи, технической сложности процедуры, сосредоточить внимание на выполнение НМС и ЭДС. В данной ситуации альтернатива интубации трахеи - введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см. стр. 20). Пациенту устанавливается оро - или назогастральный зонд, проводится декомпрессия желудка. 9. Анализ ЭКГ. При сохранении ФЖ – вторая ЭДС. Для монофазного импульса 360 Дж, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 10. Проводится 6 циклов СЛР. 11. Одновременно с НМС ввести внутривенно приготовленный раствор адреналина (1 мг). Альтернативой внутривенного пути введения медикаментов является внутрикостный метод. Эндотрахеальный путь введения препаратов - как безысходный вариант у интубированных пациентов. 12. Параллельно начать аппаратную ИВЛ (после проверки и настройки аппарата ИВЛ). СЛР при протезированной функции дыхания (интубация трахеи) проводится асинхронно – НМС 100 компрессий в минуту без остановок на искусственные вдувания воздуха, ИВЛ 10 вдохов в минуту. Режим и параметры ИВЛ выбираются в зависимости от аппаратуры. Предпочтительны режимы струйной ВЧ ИВЛ (HFJV) (f 180-200 в минуту, Ti: Те 1: 1) или принудительной вентиляции с контролем по объему (VC-CMV) (Vt 6-8 мл/кг, f 10 в минуту, РЕЕР выставляется в зависимости от массы тела пациента 1 см Н2О на 10 кг веса пациента, но не менее 2 и не более 7 см Н2О, FiO2 1, 0, Ppeak не более 35 см Н2О). 13. Инфузия кристаллоидного (изотонического или гипертонического) раствора NaCl внутривенно капельно, объем и скорость инфузии выбираются в зависимости от этиопатогенеза состояния, приведшего к клинической смерти. Инфузия дофамина противопоказана. 14. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков. 15. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 16. При неэффективном третьем разряде электрической дефибрилляции внутривенно струйно вводится раствор кордарона - начальная доза 300 мг. Возможно использование лидокаина при отсутствии кордарона, но не вместо него. Начальная доза лидокаина 100 мг в/в (1-1, 5 мг/кг массы тела), с повторными введениями по 50 мг (общая доза не должна превышать 3 мг/кг). 17. Проведение 6 циклов СЛР. 18. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков. 19. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 20. Внутривенно струйно кордарон - 150 мг. Возможно использование лидокаина 50 мг в/в. 21. Проведение 6 циклов СЛР. 22. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков. 23. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 24. Внутривенно адреналин 1 мг в 10 мл физиологического раствора. 25. Проведение 6 циклов СЛР. 26. Анализ ЭКГ – фибрилляция желудочков. 27. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. 28. Проведение 6 циклов СЛР. 29. Адреналин 1 мг в/в, до общей дозы за всю СЛР 5 мг, с последующим проведением СЛР в течении 2-3 минут. Затем - дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее. Выполнять последовательность: адреналин в/в – СЛР – ЭДС (при наличии показаний) – СЛР – адреналин в/в, до появления организованного сердечного ритма, после чего необходимо проведение НМС и ИВЛ в течении времени, необходимого для восстановления перфузионного ритма (в среднем 2 мин.). 30. При восстановлении витальных функций (появление сознания, пульса на сонной артерии вне НМС, АД вне НМС, спонтанного дыхания) – перевод пациента в устойчивое боковое положение. При желудочковой тахикардии без пульса алгоритм проведения СЛР аналогичен вышеизложенному. При этом не проводится введение адреналина. При ЖТ типа «пируэт» рекомендовано введение раствора магния сульфата внутривенно струйно до 2, 5 г. Алгоритм проведения Популярное:
|
Последнее изменение этой страницы: 2016-03-16; Просмотров: 2029; Нарушение авторского права страницы