
|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |

|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |
Лучевая диагностика заболеваний поджелудочной железы и селезёнки, спинного и головного мозгаСтр 1 из 4Следующая ⇒
ГОУ ВПО СОГМА Росздрава Кафедра общей хирургии с лучевой диагностикой и лучевой терапией.
Лучевая диагностика заболеваний поджелудочной железы и селезёнки, спинного и головного мозга (методические рекомендации для студентов лечебного, педиатрического, медико-профилактического, стоматологического факультетов)
Г. Владикавказ, 2009 г. Составители: Доцент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава к.м.н. Е.Т. Олисаева Профессор кафедры общей хирургии лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава С.Г. Георгиади Ассистент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава З.Р. Созаонти Ассистент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава к.м.н. И.Х. Кораева
Рецензенты: Заведующий кафедрой пропедевтики внутренних болезней медицинского факультета Кабардино-Балкарского Государственного Университета им. Х.М. Бербекова, д.м.н., профессор А.А. Эльгаров Доцент кафедры поликлинической терапии с внутренними болезнями педиатрического и стоматологического факультетов и фтизиопульмонологии ГОУ ВПО СОГМА Росздрава Л.В.Осипова
Тема: Лучевая диагностика заболеваний поджелудочной железы и селезёнки, спинного и головного мозга. Цель занятия: ________________________________________________ Изучить лучевую анатомию поджелудочной железы, спинного и головного мозга; способы и возможности их лучевого исследования.
Конкретные цели занятия:
Уметь: _______________________________________________________ 1. Распознать метод лучевого исследования поджелудочной железы (УЗИ, обзорная рентгенография, эндоскопическая ретрохолангиопанкреатография, компьютерная томография, сцинтиграфия, магнитно-резонансная томография, ангиография). 2. Определить основные анатомические структуры на различных лучевых изображениях поджелудочной железы. 3. Используя протокол лучевого обследования пациента, найти и интерпритировать морфологические и функциональные изменения поджелудочной железы на рентгенограммах, компьютерных томограммах, магнитно-резонансных томограммах, ангиограммах, сцинтиграммах. 4. Распознать метод лучевого исследования головного мозга (рентгенография, ангиография, компьютерная томография, магнитно-резонансная томография, УЗИ, сцинтиграфия). 5. Различать анатомию головного мозга на рентгенограммах, ангиограммах, компьютерных томограммах, магнитно-резонансных томограммах, сцинтиграммах). 6. Используя протокол лучевого обследования пациента, найти и интерпритировать морфологические и функциональные изменения головного мозга на рентгенограммах, ангиограммах, компьютерных томограммах, магнитно-резонансных томограммах, сцинтиграммах. 7. Распознать метод лучевого исследования спинного мозга (рентгенография, компьютерная томография, сцинтиграфия, магнитно-резонансная томография). 8. Определить анатомию спинного мозга при различных методах лучевой диагностики. 9. Используя протокол лучевого обследования пациента, найти и интерпритировать морфологические и функциональные изменения спинного мозга на рентгенограммах, компьютерных томограммах, магнитно-резонансных томограммах, сцинтиграммах.
Знать: _______________________________________________________ 1. Лучевую анатомию поджелудочной железы. 2. Принципы подготовки пациента к исследованию поджелудочной железы. 3. Возможности различных лучевых диагностических методов в исследовании поджелудочной железы. 4. Основные лучевые синдромы при заболеваниях поджелудочной железы. 5. Лучевую анатомию головного мозга. 6. Принципы подготовки пациента к исследованию головного мозга. 7. Возможности лучевых методов в исследовании головного мозга. 8. Лучевую семиотику основных заболеваний головного мозга. 9. Лучевую анатомию спинного мозга. 10. Принципы подготовки пациентки к исследованию спинного мозга. 11. Основные лучевые синдромы поражения спинного мозга. 12. Возможности лучевых диагностических методов при обследовании спинного мозга.
База проведения и материальное оснащение: ____________________ 1. Учебная комната. 2. Учебный комплект рентгенограмм, сонограмм, компьютерных томограмм, ангиограмм с нормой и патологией поджелудочной железы, головного и спинного мозга. 3. Таблицы, схемы. 4. Истории болезней больных РОД.
Литература: _________________________________________________ 1. Линденбратен Л.Д., Королюк И.П., «Медицинская радиология и рентгенология», М. «Медицина», 2000 2. Г.Е.Труфанов «Лучевая диагностика и лучевая терапия», СПб, 2005. 3. Т.Н.Трофимова «Лучевая анатомия человека», СПб «СПбМАПО», 2005. 4. Л.Д.Линденбратен, Л.Б.Наумов «Медицинская рентгенология», М., «Медицина», 1984. 5. Прокоп, Галански, «Компьютерная томография», М. «ГЭОТАР-Медиа», 2007. Блок информации: ____________________________________________ МЕТОДЫ ЛУЧЕВОГО ИССЛЕДОВАНИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ И СЕЛЕЗЕНКИ Рентгенологический метод Нативное рентгенологическое исследование. Обзорные рентгенограммы живота у больных с признаками острого заболевания органов брюшной полости («острого живота») в некоторых случаях позволяют визуализировать рентгенологические симптомы, свидетельствующие о наличии патологии поджелудочной железы или селезенки. Поэтому, несмотря на свою низкую информативность, обзорная рентгенография органов живота не потеряла своей актуальности. На обзорных рентгенограммах обращают внимание на видимые патологические образования; состояние паренхиматозных и полых органов; выявление свободного газа и жидкости в полости брюшины; наличие различных обызвествлений и конкрементов; состояние костных структур; изменения жировых прослоек и мягких тканей брюшной стенки. При проведении рентгеноскопии желудка и двенадцатиперстной кишки можно выявить признаки патологии и поджелудочной железы или селезенки. К ним можно отнести: смещение газового пузыря желудка медиально, смещение и вдавления на большой кривизне антрального отдела и задней стенке желудка, стеноз привратника, отек и воспалительную реакцию слизистой оболочки. Могут наблюдаться расширение и разворот подковы двенадцатиперстной кишки, неравномерная зазубренность или выпрямленность внутреннего ее контура, ригидность стенки и стойкое сужение просвета. К функциональным изменениям относятся замедление или ускорение эвакуации из желудка, усиление его перистальтики, дуоденостаз, длительная задержка взвеси сульфата бария, обусловленная парезом тонкой кишки. Однако выявляемые изменения желудка и ДПК не патогномоничны и встречаются при других заболеваниях. Значительно больше информации удается получить при использовании специальных методик рентгенологического исследования: эндоскопическая ретрохолангиопанкреатография, ангиография поджелудочной железы, фистулография, спленопортография. Другие рентгеновские методики, такие, как исследование поджелудочной железы в условиях ретропневмоперитонеума, в настоящее время используются редко и представляют больше исторический интерес. Эндоскопическая ретрохолангиопанкреатография - одна из самых информативных методик. Под контролем эндоскопа производится катетеризация большого дуоденального соска и вводится в протоковую систему поджелудочной железы и желчные протоки контрастное вещество. После этого проводят рентгенографию области печени и поджелудочной железы. С помощью этого метода выявляют анатомическое соотношение желчных и панкреатических протоков, их деформацию, наличие стриктуры, локализацию и форму конкрементов. Методика позволяет получить изображение мелких панкреатических протоков второго-третьего порядка, чего почти невозможно добиться при использовании других методов лучевой диагностики. При обнаружении патологии во время этого исследования можно провести лечебные мероприятия (папиллотомию, удаление камня). При невозможности катетеризации большого дуоденального соска применяют чрескожную чреспеченочную холангиографию с дренированием и без дренирования желчных протоков. При этом исследовании через кожу в желчные протоки вводят тонкую иглу и получают их изображение, после чего образовавшийся канал может быть расширен для введения дренажной трубки через проводник. Эндоскопическая ретрохолангиопанкреатография относится к числу инвазивных процедур. Иногда она сопряжена с осложнениями в виде развития острого панкреатита, вследствие раздражающего действия контрастного вещества на поджелудочную железу, а также введения препаратов в протоки под избыточным давлением.
Ультразвуковой метод При ультразвуковом исследовании ПЖ выявляется в эпигастральной области кпереди от магистральных сосудов (нижней полой вены, аорты) и позвоночного столба. Маркерами расположения и границ ПЖ являются, прежде всего, сосуды брюшной полости – нижняя полая вена, аорта, верхние брыжеечные вена и артерия, располагающиеся ниже тела ПЖ, чревный ствол и его ветви, лежащие краниальнее, селезеночные сосуды, проходящие по задней поверхности хвоста ПЖ, и гастродуоденальная артерия. Визуализация тела и головки и ПЖ удается в 90%, хвоста в 50% случаев. В норме при ультразвуковом исследовании поджелудочная железа имеет подковообразную форму, четкие контуры. Нормальные переднезадние размеры головки поджелудочной железы составляют 22-24 мм, тела 14-18 мм, хвоста 18-22мм. Структура паренхимы определяется как равномерная, однородная и имеет мелкозернистый характер. Форма, размеры и структура поджелудочной железы зависят от возраста, пола и конституции пациентов. Панкреатический проток в норме удается визуализировать только у трети пациентов. Обычно он визуализируется в виде тонкой, не превышающей 2 мм линейной структуры, определяемой в области головки и тела поджелудочной железы. Селезенка расположена в верхнем этаже брюшной полости под куполом диафрагмы, серповидной формы, с четкими контурами и эхогенностью паренхимы незначительно превышающей эхогенность печени. Однако оценка различных показателей при ультразвуковом исследовании до настоящего времени, остается довольно субъективной и зависит от конституциональных особенностей пациента, технических характеристик аппарата, условий окружающей среды; поэтому обычно результаты ультразвукового исследования стараются подтвердить другими методами лучевой диагностики.
Радионуклидный метод Хронический панкреатит. Рентгенологическое исследование: косвенные признаки панкреатита могут быть получены при рентгенологическом исследовании желудка и двенадцатиперстной кишки. Увеличение поджелудочной железы при хроническом панкреатите приводит к раздвиганию отдельных сегментов двенадцатиперстной кишки. На медиальной стенке двенадцатиперстной кишки появляются вдавления, ригидные участки. Эластичность стенки кишки в этом месте исчезает, складки слизистой оболочки принимают поперечный ход. Сращения поджелудочной железы и желудка сказываются в ограничении смещаемости последнего в заднепереднем направлении. КТ: диффузное увеличение поджелудочной железы, отложения извести в паренхиме и протоках поджелудочной железы, неоднородность денситометрических показателей паренхимы, наличие множественных кист в паренхиме поджелудочной железы. КТ контрастная: при внутривенном введении контрастного вещества усиление паренхимы поджелудочной железы при хроническом панкреатите может быть пониженным и неоднородным. Эндоскопическая ретрохолангиопанкреатография: изменения протоковой системы в виде неравномерного расширения главного панкреатического протока и его ветвей. Ангиография: расширение верхних и нижних панкреато-дуоденальных артерий, дорсальной и большой панкреатических артерий. Отдельной формой является псевдотуморозный панкреатит, который при ультразвуковом исследовании, компьютерной или магнитно-резонансной томографиях выглядит как локальное увеличение части органа, чаще головки. Дифференциальная диагностика этой формы панкреатита с опухолью поджелудочной железы остается сложной. Часто окончательный диагноз устанавливается только после длительного динамического наблюдения или с помощью повторных биопсий. Острый панкреатит. Обзорная рентгенография живота позволяет исключить наличие свободного газа в брюшной полости, оценить характер и степень выраженности пареза тонкой кишки, который часто сопутствует панкреатиту. Можно обнаружить симптом «отсеченной ободочной кишки», появление которого, вероятно, связано с воспалением ободочно-диафрагмальной связки. Этот симптом на рентгенограмме проявляется в виде резкого обрыва столба газа в раздутой поперечной ободочной кишке на уровне селезеночного изгиба, при этом газ в нисходящей ободочной кишке не обнаруживается. УЗИ: эхогенность поджелудочной железы чаще снижается из-за отека интерстиция. Наблюдается локальное или диффузное увеличение поджелудочной железы. Скопление жидкости в сальниковой сумке или жировая инфильтрация при ультразвуковом исследовании (когда они выражены в значительной степени) позволяют заподозрить наличие очагов некроза в поджелудочной железе. Собственно забрюшинная клетчатка может резко контрастировать с околопочечной, которая вовлекается в процесс реже. Иногда выявляются утолщение фасции Герота. я КТ: легкое течение острого панкреатита может протекать без каких-либо проявлений; иногда наблюдается незначительное увеличение ее размеров и невыраженное повышение плотности окружающей железу клетчатки. КТ контрастная: при использовании внутривенного болюсного введения контрастного вещества появляется возможность выявлениаваскулярных некротических участков в паренхиме. При компьютерной томографии возможна детальная оценка распространения инфильтративных изменений в клетчатке, которые могут быть весьма обширными и достигать клетчатки малого таза, и заднего средостения. Семиотика острого панкреатита при магнитно-резонансной томографии в общем схожа с таковой при компьютерной.
Рентгенологический метод В качестве контрастных веществ используют воздух, кислород и закись азота. Контрастирование ликворных пространств может быть проведено тремя способами: методом люмбальной пункции, методом субокципитальной пункции и путем пункции бокового желудочка через фрезевое отверстие. Исследования с применением первых двух способов введения газа носят название пневмоэнцефалографии, исследование с введением газа путем пункции желудочка – вентрикулографии. Каждый из них имеет строго определенные показания. При введении газа в ликворные пути через поясничный прокол заполняются желудочки мозга и подпаутинное пространство. Это заполнение зависит от положения головы. При наклоне головы кпереди заполняются преимущественно желудочки мозга, при наклоне кзади – подпаутинное пространство. При введении газа субокципитальным путем заполняются преимущественно желудочки мозга, подпаутинное пространство заполняется редко. При введении газа в желудочки мозга подпаутинное пространство газом не заполняется В настоящее время контрастные методики исследования стали использоваться значительно меньше, что связано с широким внедрением в клиническую практику КТ и МРТ. Пневмоэнцефалография (ПЭГ) – метод контрастирования желудочков и субарахноидальных пространств, проводимый путем люмбального введения газа в ликворные пути. Показания: воспалительные заболевания, опухоли головного мозга, последствия черепно-мозговых травм. Противопоказаниями к ПЭГ являются опухоли задней черепной ямки, III желудочка, височной доли, вызывающие окклюзию ликворных пространств и гипертензионно-дислокационные явления. Основная опасность – острое развитие дислокации ствола мозга и его ущемление в вырезке мозжечкового намета или большом затылочном отверстии после поясничного прокола и выведения ликвора. После введения газа выполняются рентгенограммы, вначале в типичных проекциях (переднее-задняя, заднее-передняя и два боковых), а затем и в дополнительных укладках для визуализации всех отделов желудочковой системы. При патологических процессах на пневмоэнцефалограммах определяются изменения со стороны желудочков и субарахноидальных пространств. Так, при наличии объемного образования происходит смещение соответствующих отделов желудочковой системы в противоположную сторону. После воспалительных процессов нередко возникают слипчивые изменения в оболочках, вследствие чего подпаутинные пространства облитерируются и перестают быть видимыми на рентгенограммах. При кистозных изменениях наблюдается неравномерное расширение субарахноидальных пространств. Эти изменения наблюдаются при церебральном арахноидите. Субокципитальная пневмоэнцефалография. Исследование проводят в тех случаях, когда в связи с резким повышением внутричерепного давления люмбальное введение газа противопоказано. Производят субокципитальную пункцию, извлекают небольшое количество ликвора и вводят 20-30 мл газа. Рентгенограммы выполняют, руководствуясь теми же принципами, что и при люмбальной ПЭГ. Исследование высокоинформативно для оценки положения, формы и размеров всех отделов желудочковой системы мозга. Субарахноидальные пространства заполняются плохо, вследствие чего судить об их состоянии сложно. В настоящее время, данное исследование проводится крайне редко, только при наличии строгих показаний. Пневмобульбография. Метод применяется при исследовании ликворных пространств задней черепной ямки (большая затылочная цистерна, боковые цистерны моста, IV желудочек, сильвиев водопровод), где патологический процесс обычно сопровождается окклюзией ликворных пространств и, следовательно, гипертензионным синдромом. Опасность вклинения ствола в большое затылочное отверстие требует соблюдения строгих методических указаний. При полной окклюзии ликворных пространств на уровне задней черепной ямки газ не проникает в полость III и боковых желудочков. В настоящее время этот метод применяется крайне редко. Вентрикулография. Исследование проводят при окклюзии на разных уровнях желудочковой системы, когда при люмбальном введении газа желудочки не заполняются. Накладывают фрезевое отверстие соответственно переднему или заднему рогу бокового желудочка, через которое производят пункцию желудочка. Извлекают небольшое количество спинномозговой жидкости и вводят газ. Информативность исследования такая же, как и при субокципитальной ПЭГ. Хорошо видны все отделы системы желудочков. При окклюзиях желудочковой системы вентрикулография является единственным способом, позволяющим контрастировать желудочки, особенно в послеоперационном периоде. Пневмоцистернография. Исследование проводят с целью определения степени роста опухоли гипофиза вверх. После люмбальной пункции вводят 10-20 мл газа и выполняют краниограммы в боковой проекции в положении пациента сидя с максимальным запрокидыванием головы назад. При окинутой голове назад основная часть введенного газа распределяется по основанию мозга и заполняет цистерны, расположенные над входом в турецкое седло. В норме газ виден непосредственно над диафрагмой седла. При опухолях гипофиза в случаях распространения их кверху околоселлярные цистерны сдавливаются и смещаются вверх, нижний контур заполненных газом цистерн окаймляет верхний полюс опухоли.
Церебральная ангиография Метод контрастирования сосудов головного мозга. Он должен быть строго аргументирован соответствующими показаниями. В настоящее время специализированные нейрохирургические стационары оснащены современными ангиографическими комплексами, позволяющими выполнять дигитальную субтракционную ангиографию с автоматическим введением контрастного вещества. Это исследование может быть проведено двумя способами: путем пункции общей сонной артерии на стороне повреждения либо путем селективной катетеризации с пункцией бедренной артерии (по Сельдингеру). При выполнении церебральной ангиографии внутриартериально вводится до 10 мл контрастного вещества при скорости введения 8-10 мл в секунду. Ангиограммы выполняют в стандартных (прямой и боковой) и в косых произвольно выбранных проекциях путем перемещения рентгеновской трубки вокруг головы пострадавшего. Обязательным является получение артериальной, капиллярной и венозной фаз кровотока.
Специальные методики КТ Компьютерно-томографическая ангиография позволяет после внутривенного болюсного введения РКС в количестве 50-100 мл со скоростью 3-4, 5 мл/с получить изображение артериальных и венозных структур, которые отображаются одновременно. Преимуществами метода являются быстрота исследования и хорошее соответствие полученных данных результатам интраартериальной ангиографии. К недостаткам метода можно отнести использование контрастного вещества и отсутствие информации о характеристиках потока. Методика практически не имеет специфических артефактов. Внедрение в клиническую практику технологии спиральной КТ существенно изменили методику исследования церебральных сосудов. Общее сканирование головы при спиральной КТ составляет всего 20-30 секунд. В качестве контрастных веществ в настоящее время используются неионные препараты: омнипак и ультравист различных концентраций (от 240 до 370 мг/мл). Применение КТ-ангиографии в нейроонкологии позволяет оценить изменение сосудистой топографии, выявить стенозирование магистральных сосудов вследствие воздействия новообразования, визуализировать особенности строения собственной сосудистой сети опухоли (в том числе внутриопухолевые шунты). Компьютерно-томографическая цистернография. Эта методика проводится при подозрении на новообразования хиазмально-селлярной области. После люмбальной пункции вводят водорастворимые рентгеноконтрастные препараты 5-7 мл. КТ выполняется через 15-30 минут. Для оценки цистерн мозга используются не только аксиальные срезы, но и сагиттальные и фронтальные реконструкции изображения. Деформация, смещение, изменение размеров контрастированных цистерн позволяют судить о наличии распространения опухоли. В настоящее время в связи с развитием МРТ необходимость в проведении этой методики значительно сократилась. Перфузионная КТ. Метод, позволяющий оценить временные и объемные показатели перфузии вещества мозга путем оценки динамики его прохождения по сосудам головного мозга. Для выполнения КТ-перфузии необходимо быстрое внутривенное введение контрастного вещества в объеме около 50 мл со скоростью 8-10 мл/сек. Преимуществами данного метода являются быстрота исследования, которая делает его ценным методом диагностики неотложных состояний, например ишемического инсульта. Недостатком метода является необходимость использования контрастного вещества и ограничение протяженности зоны исследования. Перфузионная КТ наиболее часто применяется при диагностике острых нарушений мозгового кровообращения. В нейроонкологии перфузионная КТ позволяет оценить степень васкуляризации новообразования и особенности его кровоснабжения, а также эффект предоперационной эмболизации опухоли.
Функциональная МРТ Эта методика позволяет выявить области нейрональной активации, возникающей в ответ на различные моторные, сенсорные и другие раздражители. Получение карты функциональной активности головного мозга основано на BOLD-эффекте, который позволяет оценить перфузию вещества мозга по соотношению оксигемоглобина и дезоксигемоглобина, обладающих различными магнитными свойствами. Применение функциональной МРТ у больных с опухолями головного мозга позволяет определить сенсомоторную зону коры.
Радионуклидный метод Ультразвуковое исследование Ультразвуковые методы позволяют визуализировать сосуды (пульсацию и ширину просвета) и оценить степень стенозирования. В настоящее время наиболее эффективным методом диагностики поражений сосудов является дуплексное сканирование, которое сочетает в себе ультразвуковое сканирование в реальном масштабе времени для оценки анатомического строения артерии с импульсным доплеровским анализом кровотока в интересующей точке просвета сосуда. Дуплексное сканирование, несмотря на неинвазивность и широкую доступность, требует достаточного опыта и постоянного сравнения результатов с данными последующей ангиографии для уверенности в точности измерений стеноза и избежании ошибок. Дуплексная сонография является скрининговым методом для отбора пациентов со стенозом или окклюзией ВСА для проведения катетеризационной ангиографии и ангиопластики. Транскраниальная доплерография является неинвазивным методом исследования, с помощью которого можно получить информацию о скорости кровотока и его направлении в интракраниальных артериях. Транскраниальное ультразвуковое исследование нередко затруднено у взрослых из-за низкой проницаемости височных «окон». Транстемпоральный доступ позволяет полноценно визуализировать мозговые сосуды. Тем не менее, в некоторых случаях удается визуализировать интракраниальные объемные образования через неповрежденные кости черепа (при значительных размерах новообразования, его высокой эхогенности, хорошей проницаемости височных «окон»). Ультразвуковое исследование через трепанационный дефект значительно более информативно, чем транскраниальное сканирование, особенно в выявлении изменений, лежащих в проекции дефекта. Визуализация через трепанационный дефект позволяет выявить местные послеоперационные осложнения (кровоизлияние в ложе удаленной опухоли, внутричерепные гематомы, гемотампонаду желудочков и др.), оценить выраженность отека, «масс-эффекта», явлений дислокации и гидроцефалии. К преимуществам метода относится его необременительность для пациента и быстрота выполнения, однако ультразвуковой метод не всегда позволяет получить достаточную диагностическую информацию и нередко его результаты являются поводом для выполнения более информативных исследований.
Опухоли головного мозга. Ведущими методами лучевой диагностики опухолей головного мозга являются КТ и МРТ. Кровоснабжение опухолей уточняется при проведении церебральной ангиографии. Радионуклидный метод (ОФЭКТ и ПЭТ) позволяет уточнить злокачественность процесса. КТ - и МРТ-диагностика опухолей головного мозга основана на выявлении прямых и косвенных признаков. КТ: прямые признаки – выявление патологических образований с изменением плотности в веществе головного мозга: увеличением, понижением плотности или без ее изменения. К прямым КТ-признакам относится обнаружение участков патологического обызвествления. МРТ: к прямым признакам относятся выявление патологических образований с различной степенью интенсивности МР-сигналов: увеличение (гипер-) интенсивности МР-сигнала; понижение (гипо-); без изменения интенсивности (изоинтенсивность). Косвенные признаки: -смещение (латеральная дислокация) срединных структур головного мозга («масс-эффект»); -смещение, сдавление и изменение величины желудочков; -блокада ликворных путей с развитием окклюзионной гидроцефалии; - сужение, смещение и деформация базальных цистерн мозга; - отек мозга, как вблизи опухоли, так и по периферии. - аксиальная дислокация (оценивается по деформации охватывающей цистерны). Плотность опухоли может быть повышена по сравнению с плотностью окружающей мозговой ткани в результате кровоизлияний или отложения в ткани опухоли солей кальция. Эти изменения характерны, прежде всего, для опухолей менингососудистого ряда. Понижение плотности наблюдается из-за содержания в опухоли большого количества воды или жироподобных веществ. Гетерогенность структуры опухоли характеризуется чередованием участков повышения плотности (геморрагии и кальцификаты) на фоне низкой плотности самой опухоли. Опухоль по плотности может не отличаться от окружающей мозговой ткани. Отек, захватывающий белое вещество мозга, характеризуется зоной пониженной плотности вокруг опухоли. КТ и МРТ контрастная оценивает изменение плотности (интенсивности МР-сигнала) опухолей после контрастирования. Богато васкуляризованные опухоли интенсивно накапливают контрастное вещество. ПЭТ: злокачественные опухоли характеризуются повышенным накоплением РФП по сравнению с нормальной тканью. Церебральная ангиография: признаки опухолей головного мозга разделяются на общие и местные. К местным ангиографическим признакам относят: собственную сосудистую сеть опухоли; наличие сосудов, дренирующих опухоль. К общим ангиографическим признакам опухолей относятся гидрофильная развернутость сосудов мозга и смещение передней мозговой артерии в противоположную сторону. Краниография: а) местные прямые изменения (обызвествление опухоли); б) местные косвенные изменения, обусловленные непосредственным влиянием опухоли на кости черепа; в) общие изменения, обусловленные внутричерепной гипертензией. К прямым местным признакам относится обызвествление самой опухоли. Обызвествление в менингиомах на краниограммах представлены разнообразно: либо в виде мелкозернистых теней, конгломератов, либо полосок с точечными вкраплениями, либо аморфной облаковидной тенью, редко отмечается полная оссификация опухоли. При глиомах также наблюдается разный тип обызвествлений. Для олигодендроглиом характерно обызвествление в виде линейных и аморфных теней; линейность объясняется обызвествлением сосудов в этих опухолях. К местным косвенным изменениям на краниограммах относятся гиперостоз, склероз, деструкция, атрофия кости от давления, соответствующие расположению опухоли. Общие (вторичные) – изменения структуры, формы и размеров турецкого седла, обусловленные его остеопорозом. По мере развития гипертензии спинка укорачивается, остеопороз распространяется на дно турецкого седла, вход в седло расширяется, задние отделы дна турецкого седла и спинка смещаются вниз. Кроме того, общие признаки на краниограммах могут определяться в виде расхождения черепных швов, углублений пальцевых вдавлений. Инфекционные заболевания Возбудители: бактерии, вирусы, простейшие.
Абсцессы головного мозга КТ: округлое или овальное патологическое образование пониженной плотности с изоденсной капсулой. МРТ: на Т1-ВИ полость абсцесса гипо-, либо изоинтенсивная, капсула гиперинтенсивна, на Т2 – абсцесс гиперинтенсивный. КТ, МРТ контрастная: отчетливое усиление капсулой абсцесса. Менингиты КТ, МРТ: лептоменингеальное усиление и сопутствующее вовлечение в процесс головного мозга. Энцефалиты КТ: изменения не специфичны. При герпесном энцефалите могут быть выявлены мелкие кровоизлияния. МРТ: неспецифические очаги повышения МР-сигнала на Т2. Туберкулезный энцефалит характеризуется наличием абсцессов, гранулем или выявлением милиарной формы. Повышает эффективность диагностики контрастное усиление.
Эмпиемы КТ, МРТ: наличие скоплений (гноя) в субдуральном и эпидуральном пространствах. Эмпиема является следствием распространения инфекционного процесса из околоносовых пазух. Паразитарные заболевания (цистициркоз, эхинококкоз, токсоплазмоз) КТ, МРТ: при цистициркозе выявляются внутримозговые и менингиальные кисты, содержащие кальцификаты. При токсоплазмозе определяются множественные мелкие узелки в базальных ганглиях мозга, в больших полушариях. Повреждения головного мозга Сотрясение При компьютерной и магнитно-резонансной томографии признаков изменения плотности (КТ) или интенсивности МР-сигнала (МРТ) мозговой ткани, как правило, не выявляется. Размеры желудочковой системы и цистерн основания мозга не изменены. Вместе с тем в отдельных случаях может наблюдаться и локальное расширение базальных или конвекситальных субарахноидальнеых борозд до 8-15 мм, что свидетельствует об остром нарушении циркуляции спинномозговой жидкости в подюболочечных пространствах. Ушиб При КТ ушибы головного мозга могут отображаться очагами различной плотности, как повышенной (рис. 5), так пониженной и смешанной, а при МРТ – изменением интенсивности МР-сигнала различной степени. На краниограммах при ушибах головного мозга могут быть выявлены различные переломы черепа. Ангиографически ушибы головного мозга характеризуются различными видами дислокации магистральных сосудов.
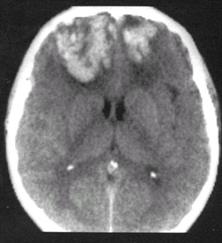
Сдавление Наиболее частыми причинами сдавления головного мозга при закрытой черепно-мозговой травме являются внутричерепные гематомы и гидромы. Реже наблюдаются сдавление костными отломками и развитие травматического отека головного мозга. Краниографическая диагностика внутричерепных гематом основывается на выявлении косвенных рентгенологических признаков. К этим признакам прежде всего относится смещение физиологических обызвествлений, в первую очередь шишковидной железы. Эпидуральные гематомы Возникают при переломах костей черепа с повреждением оболочечных артерий, реже – диплоических вен, венозных синусов или пахионовых грануляций. КТ и МРТ: двояковыпуклая, плосковыпуклая или, гораздо реже, серповидной зоны измененной плотности (при КТ) и МР-сигнала (при МРТ), прилежащая к своду черепа (рис.6). Патогномоничные признаки: смещение границы между белым и серым веществами мозга (в отсутствие отека) и оттеснение мозга от внутреннего листка твердой мозговой оболочки у краев гематомы, примыкающих к костям черепа. При КТ острые эпидуральные гематомы имеют, как правило, повышенную плотность. Пониженная плотность характерна для гематом, содержащих свежую несвернувшуюся кровь. Церебральная ангиография: оттеснение сосудов, расположенных на выпуклой поверхности полушария головного мозга от прилежащего участка внутренней поверхности черепа с образованием бессосудистой зоны (симптом каймы).
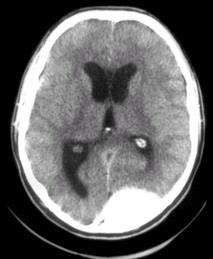
Субдуральные гематомы При закрытой черепно-мозговой травме субдуральные гематомы возникают чаще всего при разрыве пиальных сосудов и вен, впадающих в синусы мозга. Популярное:
|
Последнее изменение этой страницы: 2017-03-03; Просмотров: 1095; Нарушение авторского права страницы