
|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |

|
Архитектура Аудит Военная наука Иностранные языки Медицина Металлургия Метрология Образование Политология Производство Психология Стандартизация Технологии |
Лекарственные средства для лечения гипертонических кризовСтр 1 из 10Следующая ⇒
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ КАФЕДРА ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ
НЕОТЛОЖНЫЕ СОСТОЯНИЯ И АЛГОРИТМЫ ОКАЗАНИЯ НЕОТЛОЖНОЙ ПОМОЩИ
Методические рекомендации
Минск 2004 УДК 616.31-039.57-083.98 (075.8) ББК 56.6 я73 Н 52
Авторы: проф. О.П. Чудаков; зав. каф. анестезиологии Белорусской медицинской академии последипломного образования, проф. И.И. Канус; доц. А.З. Бармуцкая; доц. Н.М. Полонейчик; доц. И.О. Походенько-Чудакова; асс. Н.Ф. Гузерова
Рецензенты: зав. каф. ортопедической стоматологии, д-р мед. наук, проф. С.А. Наумович; доц. каф. челюстно-лицевой хирургии, канд. мед. наук Н.П. Пархимович
Утверждено Научно-методическим советом университета в качестве
Представлены характеристики неотложных состояний и алгоритмы оказания неотложной помощи в амбулаторной практике врача-стоматолога с использованием современных общепринятых и традиционных медицинских способов и методов. Предназначено для студентов стоматологического факультета, клинических ординаторов и врачей-стажеров.
УДК 616.31-039.57-083.98 (075.8) ББК 56.6 я73
ã Оформление. Белорусский государственный медицинский университет, 2004 Цель занятия — научить студентов и врачей-стоматологов: – диагностике неотложных состояний на основе симптоматики и анамнестических данных; – быстрому и эффективному оказанию неотложной помощи пациенту в условиях поликлиники. Учащийся на клинических стоматологических кафедрах должен: Знать: – клинику и диагностику наиболее часто встречаемых в поликлинической практике неотложных состояний (артериальная гипертензия, нарушение мозгового кровообращения — инсульт, ишемическая болезнь сердца — ИБС, острый инфаркт миокарда, бронхиальная астма, болезни эндокринной системы — гипер- и гипогликемическая кома, эпилепсия, кровотечения, случайное инъекционное введение агрессивных жидкостей, попадание инородных тел в дыхательные пути больного во время стоматологического приема, обморок, лекарственный анафилактический шок — ЛАШ); – дозировки основных лекарственных препаратов и методику проведения приемов, используемых при оказании неотложной помощи. Уметь: – правильно и быстро провести обследование пациента (распознать симптомы неотложных состояний); – выбрать правильный алгоритм оказания неотложной помощи; – правильно организовать последовательное проведение основных этапов оказания неотложной помощи и реанимационных мероприятий при возникновении экстремальных ситуаций до и во время стоматологических вмешательств в условиях поликлиники.
Артериальная гипертензия
Артериальная гипертензия — патология, характеризующаяся устойчивым повышением артериального давления (свыше 145-160 мм рт. ст. — систолическое или свыше 95 мм рт. ст. — диастолическое) и регионарными расстройствами сосудистого тонуса. В поздних стадиях может осложняться почечной, сердечной, цереброваскулярной недостаточностью; способствует развитию инфаркта миокарда, ишемического и геморрагического инсультов, субарахноидальных кровоизлияний, расслаивающейся аневризмы аорты, ангио- и нейроретинопатии. Симптомы: · головная боль; · головокружение; · тошнота; · рвота; · мелькание в глазах; · шум в ушах; · боли в сердце. Нередко симптомы отсутствуют либо не имеют характерных особенностей. Риск. Опасность развития у пациента: · гипертонического криза; · острой ишемии миокарда (стенокардия, инфаркт миокарда); · острой сердечной недостаточности; · нарушения мозгового кровообращения (при повышенной секреции или назначении катехоламинов); · отслойки сетчатки; · поражения почек. Профилактика: · провести премедикацию седативными средствами (транквилизаторы бензодиазепинового ряда); · перед стоматологическим вмешательством медикаментозно отрегулировать уровень артериального давления; · избегать создания стрессовых ситуаций при проведении лечения (непродолжительное время ожидания приема, использование адекватных методов обезболивания); · при выборе средств для местной анестезии с осторожностью использовать катехоламины в процессе лечения. Следует применять препараты с содержанием адреналина в концентрации 1: 200 000 с соблюдением всех мер предосторожности, исключив внутрисосудистое введение. Гипертонический криз — это значительное повышение АД с нервно-сосудистыми и гуморальными нарушениями. Его возникновению способствуют: – острое нервно-психическое перенапряжение; – чрезмерное употребление алкоголя; – резкие изменения погоды; – отмена гипотензивных препаратов. Выделяют: 1. Гиперкинетический тип. Развивается за счет усиления работы сердца. Симптоматиканарастает быстро: – резкая головная боль; – головокружение; – тошнота; – мелькание мошек перед глазами; – больной возбужден; – ощущает чувство жара; – дрожь во всем теле; – на коже шеи, лица, груди появляются красные пятна; – кожа на ощупь влажная; – выявляются сердцебиение и тахикардия. 2. Гипокинетическийтип. Симптомы: – головная боль нарастает в течение нескольких часов; – появляется тошнота, рвота, вялость; – ухудшается зрение и слух; – пульс напряжен, но не учащен. Возможные осложнения: острая коронарная недостаточность, острая левожелудочковая недостаточность (сердечная астма, отек легких), нарушение мозгового кровообращения (инсульт). Значительного снижения АД (но не его нормализации) следует добиться в течение 1 часа.
Алгоритм неотложной помощи при гипертоническом кризе
Акупрессура применяется при первичной артериальной гипертензии в I и II стадиях заболевания. Цель рефлексотерапевтического воздействия — нормализовать функциональное состояние нервной системы, усилить тормозные процессы в центральной нервной системе (ЦНС), оказать гипотензивное действие. Основная акупунктурная точка — МС6 (нэй-гуань). Таблица 1 Если при проведении стоматологических манипуляций происходит инсульт, в комплексе с общепринятым медикаментозным лечением следует использовать рефлексотерапевтические способы воздействия, в частности акупрессуру. Цель акупрессуры — симптоматическое лечение в строгом соответствии с клиническим течением и периодом заболевания. Основные акупунктурные точки — V62 (шэнь-май) и GI3 (сань-цзянь). При коматозном состоянии следует воздействовать на GI4 (хэ-гу), VG20 (бай-хуэй), VG26 (жэнь-чжун), РС86 (ши-сюань). Причем, вначале нужно раздражать точку GI4 (хэ-гу) на здоровой стороне тела, а затем — на пораженной, после — подключать последовательно VG20 (бай-хуэй), VG26 (жэнь-чжун) и раздражать РС86 (ши-сюань) на IV и V пальцах рук приемом «ногтевой укол». В случае повышенного артериального давления пациенту, находящемуся в коматозном состоянии, следует воздействовать на точки РС86 (ши-сюань) на II и III пальцах рук. Рекомендуется использовать аурикулятные акупунктурные точки: АР19, АР34, АР51, АР55, АР59, АР100, АР104. Раздражение на АТ наносят тонизирующим методом.
Острый инфаркт миокарда
Симптомы инфаркта миокарда: · Боль, которая чаще локализуется в области сердца, за грудиной, реже захватывает всю переднюю поверхность грудной клетки. Иногда она отмечается в нижней части грудины, надчревной области. · Боль иррадиирует в левую руку, плечо, реже — лопатку, обе руки, межлопаточную область, шею, нижнюю челюсть. · Боль носит волнообразный характер: то усиливается, то ослабевает. Она продолжается несколько часов или суток.
Алгоритм неотложной помощи при приступе стенокардии в амбулаторных условиях · Объективно: – бледность кожи; – цианоз губ; – повышенная потливость; – брадикардия; – снижение АД. · При быстром прогрессировании левожелудочковой недостаточности сердца превалирует: – ощущение нехватки воздуха; – нарушение сознания; – очаговая или общемозговая симптоматика; – нарушается сердечный ритм. Мероприятия на госпитальном этапе: – ЭКГ исследования, позволяющие поставить диагноз в 80-85 % случаев. – Консультация терапевта или кардиолога, анестезиолога. – Обезболивание: а) фентанил (1-2 мл 0, 005 %-ного р-ра) и нейролептика дроперидола (2-4 мл 0, 25 %-ного), объемное соотношение которых составляет 1: 2. Вводят внутривенно медленно после предварительного разведения в 10 мл 0, 9 %-ного NaCl, под контролем АД. При АД до 100 мм рт. ст. — 2, 5 мг (1 мл). При АД до 120 мм рт. ст. — 5 мг (2 мл). При АД до 160 мм рт. ст. — 7, 5 мг (3 мл). При АД выше 160 мм рт. ст. — 10 мг (4 мл). б) при интенсивном болевом синдроме, сопровождающемся выраженным возбуждением, чувством страха и напряженности, следует использовать метод атаралгезии. Обычно используют промедол 1 мл 2 %-ного или морфина 1 мл в) у больных, склонных к бронхоспазму, при урежении дыхания менее 10 дыхательных движений в минуту в качестве аналгетика следует использовать анальгин 4-6 мл 50 %-ного р-ра в/в или баралгина 5-10 мл в комбинации с дроперидолом или диазепамом. г) при передозировке наркологических препаратов (урежение дыхания менее 8-10 дыхательных движений в минуту или дыхания Чейн Стокса, рвота) в качестве антидота вводится налоксон 1-3 мл 0, 4 %-ного р-ра внутривенно), в случае резистентного болевого синдрома или при непереносимости препаратов обезболивание следует проводить с помощью управляемого наркоза закисью азота (Na2O) 4: 1 (80 об. % Na2O и 20 об. % О2). Поддерживающая концентрация газовой смеси 50 об. % Na2O и 50 об. % О2). При выходе из наркоза для предупреждения артериальной гипоксемии проводят ингаляцию чистым О2 в течение 3-5 мин. д) госпитализация в блок интенсивной терапии или реанимационное
Алгоритм оказания неотложной помощи в амбулаторных условиях
Бронхиальная астма
Аллергическое заболевание, характеризующееся повторными приступами экспираторной одышки, вызванной диффузным нарушением бронхиальной проходимости, что связано с локализацией аллергической реакции в тканях бронхиального дерева. Симптомы: · приступ начинается с сухого кашля с нарастающей одышкой; · поза больного — сидя с опорой на руки; · дыхание шумное, свистящее; · кожные покровы цианотичны; · приступ длится от нескольких минут до нескольких часов; · заканчивается кашлем с отделением вязкой мокроты. Риск: · провоцирование развития приступа астмы при возбуждении, стрессовой ситуации; · возможность развития бронхоспазма при использовании медикаментов и материалов, имеющих резкий запах или раздражающих слизистые оболочки (эфир, пластмассы и т. д.). Профилактика: · тщательный сбор анамнеза, выявление аллергенов, провоцирующих бронхоспазм; · перед стоматологическим или хирургическим вмешательством (под общей или местной анестезией) обратиться за консультацией к лечащему врачу пациента или специалисту по заболеваниям легких; · при проведении лечения следует избегать создания стрессовых ситуаций (непродолжительное время ожидания приема, использование адекватных методов обезболивания); · обеспечить прием обычно принимаемых пациентом лекарственных препаратов в день лечения (при необходимости увеличение их дозы после консультации с лечащим врачом пациента); · рекомендовать пациенту принести на прием соответствующий лечебный распылитель или ингалятор; · при проведении обезболивания предпочтение следует отдать местной анестезии; · осуществлять тщательный подбор местноанестезирующих средств: при наличии в анамнезе аллергии на парагруппу следует использовать местные анестетики, не содержащие в качестве стабилизатора парабен. При повышенной чувствительности к сульфитам не применять местнообезболивающие препараты с вазоконстрикторами из-за содержания в них бисульфита в качестве консерванта сосудосуживающего средства; · у больных с приступами бронхиальной астмы: провести лабораторный контроль уровня АТ и содержания Ig и биологическую пробу с предполагаемыми анестетиками (РСК); · за 13 ч до вмешательства ввести 5 мг преднизалона внутрь, за 6 ч и за 1 ч до операции — 10 мг преднизалона внутрь или 60 мг внутривенно; · при необходимости провести премедикацию успокаивающими средствами (например, препаратами бензодиазепинового ряда) и антигистаминными препаратами (тавегил, супрастин, фенкарол); · не применять для пред- и послеоперационного обезболивания ацетил-салициловую кислоту (опасность развития так называемой «аспириновой астмы») и другие препараты, провоцирующие бронхоспазм (в частности, морфин, индометацин). Цель акупрессуры — воздействовать на парасимпатический отдел нервной системы, оказать антиспазматическое действие, ликвидировать приступ, стимулировать защитную реакцию дыхательных путей, снизить сенсибилизацию организма, восстановить нейрогуморальную реакцию функции внешнего дыхания. Основные акупунктурные точки — P7 (ле-цюе), R6 (чжао-хай), МС6 (нэй-гуань). Рефлексотерапию следует проводить в удобном для пациента положении (полулежа, сидя и т. д.). При воздействии необходимо учитывать влияние двух направлений: 1) общее рефлекторное воздействие, оказываемое через нервную систему на общую реактивность организма, путем прессуры точек в составе показаний которых отмечено общеукрепляющее действие RP6 (сань-инь-цзяо), GI4 (хэ-гу); 2) сегментарное рефлекторное воздействие, оказываемое действием на АТ связанными с сегментами спинного мозга и соответствующими шейно-грудными симпатическими узлами, V11 (да-чжу), GI11 (цюй-чи), Р7 (ле-цюе). Гипергликемическая кома Гипергликемическая кома — осложнение сахарного диабета. Развивается вследствие резко выраженной инсулиновой недостаточности, которая может быть следствием неадекватной инсулиновой терапии или повышения потребности в инсулине (беременность, травма, операции, инфекционные заболевания). Симптомы: · общая слабость, повышенная утомляемость, вялость, сонливость, шум в ушах, снижение аппетита, неопределенная боль в животе, жажда, учащенное мочеиспускание; · одышка, боли в области сердца, неукротимая жажда. Больной безучастен к происходящему, на вопросы отвечает односложно, вяло. Кожа сухая, шершавая; · кожа сухая, шершавая, губы сухие. Язык малинового цвета, обложен коричневатым налетом, по краям отпечатки зубов; · коматозная стадия с потерей сознания; · дыхание Куссмауля (глубокий вдох, сочетающийся с коротким выдохом; · резкий запах ацетона; · выраженная гипотония; · понижение температуры тела; · исчезновение сухожильных рефлексов, снижение тургора кожи.
Гипогликемическая кома Гипогликемическая кома развивается при передозировке инсулина, неадекватном приеме пищи, повышенной физической нагрузке, гипотиреозе, приеме алкоголя, хронической надпочечниковой недостаточности. Симптомы: · быстрое начало, головная боль, чувство голода; · потливость; · бледность кожных покровов; · повышенные сухожильные рефлексы; · тахикардия; · дрожание; · диплопия; · агрессивное состояние; · влажность кожных покровов.
Алгоритм неотложной помощи при гипогликемической коме
Цель акупрессуры при гипер- и гипогликемической коме — оказать регулирующее влияние на вегетативную нервную систему, стимулировать функцию поджелудочной железы, общий обмен веществ, кровообращение, обеспечить тонизирующее и общеукрепляющее действие. Основная акупунктурная точка — P7 (ле-цюе). В данном случае предпочтение следует отдавать корпоральным акупунктурным точкам. Рекомендуется использовать аурикулятные акупунктурные точки: АР22, АР51, АР96. Раздражение на АТ наносить седативным методом.
Эпилепсия
Эпилепсия — хроническая болезнь, обусловленная поражением головного мозга, проявляющаяся повторными судорожными или другими припадками, и сопровождающаяся разнообразными изменениями личности. Выделяют: 1) простые парциальные припадки, при которых сознание не нарушается; 2) сложные парциальные припадки, сопровождающиеся нарушением сознания. Симптомы. Эпилептический припадок, сопровождающийся вегетативными симптомами: · мидриаз; · покраснение или побледнение лица; · тахикардия; · утратой сознания, в ряде случаев судорогами клоникотонического Риск: · Инициация эпилептического припадка стрессовой ситуацией в ходе стоматологического вмешательства или даже стоматологического осмотра. · Усиление судорожной готовности при использовании местных Профилактика: · выяснить наличие у пациентов судорожных припадков в анамнезе; · рекомендовать больному достаточный сон накануне стоматологического вмешательства; · при проведении лечения следует избегать создания стрессовых ситуаций (непродолжительное время ожидания приема, использование адекватных методов обезболивания); · обеспечить прием обычно принимаемых пациентом лекарственнх препаратов в день лечения (при необходимости увеличение их дозы после консультации с лечащим врачом пациента); · перед лечением провести медикаментозную подготовку успокаивающими средствами (транквилизаторы бензодиазепинового ряда); · стоматологическое вмешательство должно быть щадящим, обезболивание полным, рекомендуется использование высокоэффективных местнообезболивающих препаратов группы артикаина (ультракаин, ультракаин ДС, ультракаин ДС-форте, септанест); · при наличии частых эпилептических припадков стоматологическое вмешательство проводить по показаниям в период наименьшей плотности приступов в условиях многопрофильной больницы с участием анестизиолога-реаниматолога, невропатолога, стоматолога. Клиническая картина: · может начаться внезапно или предшествует аура-определенные неврологические симптомы (зрительные, слуховые, обонятельные галлюцинации, парестезии, расстройства настроения); · потеря сознания, иногда с остановкой дыхания; · побледнение кожных покровов, затем цианоз лица; · тоническая фаза — зрачки не реагируют на свет, челюсти крепко сжаты, туловище вытянуто, ноги разогнуты и напряжены, голова откинута назад или в сторону (0, 5-1 мин); · клиническая фаза — кратковременное расслабление и напряжение мускулатуры, выделение пены, судороги возникают реже или прекращаются.
Кровотечения
Выделяют ранние кровотечения, начинающиеся сразу после повреждения сосуда, и поздние, возникающие через несколько часов после травмы. Причины кровотечения в челюстно-лицевой области: · расплавление тромба и эрозия сосудов; · ненадежность хирургического гемостаза; · избыточная травматизация мягких тканей при удалении зубов; · повреждение крупных сосудов при переломах лицевого скелета; · физиологические сдвиги в системе гемостаза при беременности или во время менструации; · сопутствующая соматическая патология (артериальная гипертензия, сахарный диабет, патология крови, цирроз печени и др.); · прием медикаментов, влияющих на гемостаз (аспирин и др. НПВС, оральные контрацептивы, антиагреганты, антикоагулянты). Профилактика: На этапе подготовки к хирургическому вмешательству при наличии в анамнезе предрасполагающих к геморрагиям факторов целесообразно исследовать: · длительность кровотечения; · время свертывания крови; · протромбиновое время; · протромбиновый индекс; · агрегационные свойства тромбоцитов; · фибринолитическую активность плазмы, ее толерантность к гепарину; · при обнаружении грубой патологии системы гемостаза дальнейшие манипуляции планировать лишь после консультации с гематологом. Неотложная помощь Если пострадавший в сознании, спросите его о наличии удушья и попытайтесь убедить удалить инородное тело самостоятельно — откашляться и выплюнуть его. Больному без сознания необходимо придать горизонтальное положение. Очистить рот и глотку пациента пальцем (ручное очищение рта и глотки), как это продемонстрировано на рис. 1. На этом рисунке продемонстрировано три способа форсированного открывания рта с помощью пальцев для очищения, введения воздуховода или ларингоскопии. Если вы подозреваете наличие инородного вещества в полости рта или глотке больного, но не имеете возможности провести вентиляцию легких, то быстро откройте его рот, используя один из следующих приемов: а) прием с помощью скрещенных пальцев: при умеренно расслабленной нижней челюсти. Реаниматор встает у головного конца или сбоку у головы больного, вводит указательный палец в угол рта пострадавшего и надавливает им на верхние зубы; затем напротив указательного пальца помещает большой палец по линии нижних зубов и форсированно открывает рот. Необходимо ввести пальцы в дальний угол рта для того, чтобы оставить достаточно места для дальнейших манипуляций инструментами. б) прием «палец за зубами» для плотно сжатых челюстей. Вводят указательный палец между щекой и зубами пострадавшего и кончик пальца помещают за последние коренные зубы.
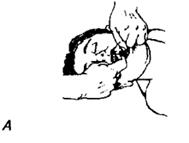 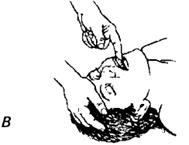 
Рис. 1. Схема оказания неотложной помощи: а — прием с помощью скрещенных пальцев при умеренно релаксированной челюсти;
в) прием «подъема языка и челюсти» для полностью расслабленной нижней челюсти. Вводят большой палец в рот и глотку больного и его кончиком поднимают корень языка. Другими пальцами захватывают нижнюю челюсть в области подбородка и выдвигают ее вперед. Затем нужно попытаться вентилировать легкие. Медленные сильные раздувания могут протолкнуть воздух мимо инородного тела. Во время попыток вентиляции выдвижение нижней челюсти способствует ликвидации обструкции за счет расширения просвета гортани и глотки. При невозможности вентиляции делают 6-10 сжатий (толчков) грудной клетки с последующим очищением ротоглотки пальцем и повторяют попытку вентиляции. Повторяйте попытки сжатия грудной клетки - пальцевого обследования - вентиляции - сжатия грудной клетки и т. д. После извлечения инородного тела у дыхательных путей акупрессура может применяться с целью достижения противовоспалительного, общеукрепляющего, при необходимости — бронхолитического эффекта. Основная акупунктурная точка — P7 (ле-цюе). Рекомендуется использовать аурикулятные акупунктурные точки: АР51, АР60, АР97, АР101. Раздражение на АТ наносят у детей — тонизирующим методом, у взрослых — седативным.
Обморок
Обморок — приступ кратковременной потери сознания, обусловленной приходящей ишемией мозга, связанной с ослаблением сердечной деятельности и острым нарушением регуляции сосудистого тонуса. В зависимости от выраженности факторов, способствующих нарушению мозгового кровообращения, выделяют следующие формы обморока: – мозговой; – сердечный; – рефлекторный; – истерический (псевдообморок). Мозговой — нарушение церебральной гемодинамики в результате изменения тонуса артериальных сосудов головного мозга. Сердечный — бывает при грубой патологии сердца и магистральных Рефлекторный — развивается под действием боли психоэмоционального напряжения. В результате рефлекторного спазма периферических сосудов может резко уменьшиться приток крови к сердцу и, соответственно, снижается кровоснабжение головного мозга. Обморок истерической природы — возникает чаще при конфликтной ситуации и носит демонстративный вид чаще у лиц с истерическими чертами характера. Цель акупрессуры — нормализовать центральную нервную регуляцию, повысить артериальное давление, восстановить нарушенный за счет гипоксии обмен веществ, поддержать общее и регионарное кровообращение, нормализовать функцию эндокринных желез. Основная акупунктурная точка — VG26 (жэнь-чжун). Вначале следует применять точку VG26 (жэнь-чжун). При отсутствии эффекта используется любая из 10 внемеридианных точек РС86 (ши-сюань). В данном случае необходимо помнить, что наиболее чувствительными являются 4-й и 5-й пальцы рук. После выведения пациента из обморока следует воздействовать на точку VG20 (бай-хуэй), а затем с целью общеукрепляющего действия — на точки GI11 (цюй-чи), МС6 (нэй-гуань). Рекомендуется использовать аурикулярную акупунктурную точку АР100. Раздражение на АТ наносят седативным методом. Таблица 2 Этапы развития обморока
Острая генерализованная немедленная аллергическая реакция, возникающая на повторное введение в организм лекарственного вещества, в результате которого выделяются медиаторы, вызывающие угрожаемые для жизни нарушения деятельности жизненно важных органов и систем — гистамин, лейкотриены (медленно реагирующая субстанция анафилаксии), брадикардин и др. Факторы риска развития лекарственного анафилактического шока: · Лекарственная аллергия в анамнезе. · Длительное применение лекарственных веществ, особенно повторными курсами. · Использование депо-препаратов. · Полипрагмазия. · Высокая сенсибилизирующая активность лекарственного препарата. · Длительный профессиональный контакт с лекарствами. · Аллергические заболевания в анамнезе. · Наличие дерматомикозов (эпидермофитии), как источника сенсибилизации к пенициллину. Сенсибилизация (накопление антител — IgE или реагины — при контакте с аллергеном без клинических проявлений) может наступить и сохраняться годами как от однократного, так и после многократных приемов лекарства или длительного ингаляционного поступления их в организм у медработников, фармацевтов. Практически все лекарственные вещества могут вызывать ЛАШ. Одни из них, имея белковую природу, являются полными аллергенами, другие, будучи простыми химическими веществами — гаптенами. Последние, соединяясь с белками, полисахаридами, липидами и другими макромолекулами организма, модифицируют их, создавая высокоиммуногенные комплексы. На аллергические свойства препарата влияют различные примеси, особенно белковой природы. В развитии ЛАШ имеют значение перекрестные реакции, которые возникают чаще между отдельными родственными по химическому строению лекарствами одной группы. Наиболее часто ЛАШ возникает при применении: · антибиотиков, особенно пенициллинового ряда; · пиразолоновых анальгетиков; · местных анестетиков; · витаминов, преимущественно группы В; · либераторов гистамина: - рентгеноконтрастных веществ; - некоторых плазмозамещающих растворов; - полимиксиновых антибиотиков; - протеолитических ферментов; - антиферментных препаратов (контрикал); - общих анестетиков; - морфина; - кодеина; - промедола; - атропина; - фенобарбитала; - тиамина; - D-тубокурарина и др. В случае развития немедленной реакции либерации гистамина или активации системы комплемента под влиянием лекарственного вещества состояние расценивается как анафилактоидный шок. При этом в отличие от анафилактического шока отсутствует иммунологическая стадия, и реакция может развиться на первое введение препарата. Вместе с тем на эти же препараты может развиться и истинная анафилактическая реакция. У высокосенсибилизированных больных ни доза, ни способ введения лекарства не играют решающей роли в возникновении шока. Однако наиболее быстрое (молниеносное) развитие ЛАШ происходит при парентеральном введении лекарственных препаратов. Лекарственный анафилактический шок независимо от патогенеза, имеет однотипную клиническую симптоматику и тактику лечения. Клиническая картина Чаще всего симптомы анафилактического шока возникают через 3–15 мин после контакта организма с лекарством. Но иногда клиническая картина анафилактического шока развивается внезапно («на игле») или спустя несколько часов (0, 5–2 ч, а иногда и более) после контакта с лекарственным препаратом. Наиболее типичной является генерализованная форма лекарственного анафилактического шока, которая характеризуется следующими симптомами: · внезапное появление чувства тревоги, страха; · выраженная общая слабость; · головокружение, головная боль; · возможно появление крапивницы, ангионевротического отека Квинке различной локализации (в том числе и в области гортани, что проявляется осиплостью голоса, вплоть до афонии, затруднением глотания, появлением стридорозного дыхания — больных беспокоит выраженное ощущение нехватки воздуха, дыхание становится хриплым, хрипы прослушиваются на расстоянии); · часто наблюдается онемение пальцев, губ, языка; · возможны тошнота, рвота, боли в животе и поясничной области, судороги, непроизвольный акт мочеиспускания и дефекации; · пульс на периферических артериях частый, нитевидный или не определяется; · уровень АД снижен или не определяется; · выявляются объективные признаки отдышки; · из-за выраженного отека трахеобронхиального дерева и тотального бронхоспазма при аускультации может быть картина «немого легкого»; · у лиц, страдающих патологией сердечно-сосудистой системы, течение ЛАШ довольно часто осложняется кардиогенным отеком легких. Несмотря на генерализованность клинических проявлений лекарственного анафилактического шока, в зависимости от ведущего синдрома выделяют I. Гемодинамический (коллаптоидный). II. Асфиксический. III. Церебральный. IV. Абдоминальный. V. Тромбоэмболический. I. Гемодинамический — характеризуется превалированием в клинической картине гемодинамических нарушений с развитием выраженной гипотонии (шок), вегетососудистых изменений и функциональной (относительной) гиповолемии. II. При асфиксическом варианте доминирующими являются развитие бронхо- и ларингоспазма, отека гортани с появлением признаков тяжелой острой дыхательной недостаточности. Возможно развитие респираторного дистресс-синдрома взрослых с выраженной гипоксией. III. Церебральный вариант. Отличительная черта данного клинического варианта ЛАШ — развитие судорожного синдрома на фоне психомоторного возбуждения, страха, нарушения сознания больного. Довольно часто данный вариант ЛАШ сопровождается дыхательной аритмией, вегетососудистыми расстройствами, менингиальным и мезенцефальным синдромами. IV. Абдоминальный — характеризуется появлением симптоматики, так называемого «ложного острого живота» (резкие боли в эпигастральной области и признаки раздражения брюшины), что нередко приводит к диагностическим ошибкам.
Тяжесть клинической картины ЛАШ определяется степенью, скоростью развития гемодинамических нарушений, а также продолжительностью этих нарушений. По степени тяжести ЛАШ условно разделяют на 3 степени: · Легкая — клиническая картина характеризуется нерезко выраженными симптомами шока: появляются бледность кожных покровов, головокружение, кожный зуд, крапивница, осиплость голоса. Нередко отмечаются признаки бронхоспазма, схваткообразные боли в животе. Сохранено сознание, но больной может быть заторможен (обнубиляция). Отмечается умеренное снижение АД, пульс частый, нитевидный. Продолжительность ЛАШ легкой степени от нескольких минут до нескольких часов. · Средняя — характеризуется развернутой клинической картиной: больной предъявляет жалобы на выраженную общую слабость, беспокойство, страх, головокружение, боли в области сердца, нарушение зрения и слуха, кожный зуд. Могут быть тошнота, кашель и удушье (часто стридорозное дыхание). Сознание больного угнетено — обнубиляция, сопор. При осмотре кожных покровов выявляется крапивница Популярное:
|
Последнее изменение этой страницы: 2016-04-10; Просмотров: 1014; Нарушение авторского права страницы